Malaria
Malaria. Es una enfermedad producida por parásitos del género Plasmodium, que es probable que se haya transmitido al ser humano por los gorilas occidentales. Es la primera en importancia de entre las enfermedades debilitantes, con más de 210 millones de casos cada año en todo el Mundo.
Sumario
Historia
La malaria ha infectado a los humanos durante más de 50.000 años, y puede que haya sido un patógeno humano durante la historia entera de nuestra especie. De cierto, especies cercanas a los parásitos humanos de la malaria se han encontrado en los chimpancés, pariente ancestral de los humanos. Se encuentran referencias de las peculiares fiebres periódicas de la malaria a lo largo de la historia, comenzando desde 2700 (a.n.e.) en China. El término malaria proviene del italiano de la edad media: mala aria — "mal aire"; y se le llamó también paludismo, del latín "palus" (pantano).
Los estudios científicos sobre la malaria hicieron su primer avance de importancia en 1880, cuando el médico militar francés Charles Louis Alphonse Laveran, trabajando en Argelia, observó parásitos dentro de los glóbulos rojos de personas con malaria. Propuso por ello que la malaria la causaba un protozoario, la primera vez que se identificó a un protozoario como causante de una enfermedad.
Por este y otros descubrimientos subsecuentes, se le concedió el Premio Nobel en Fisiología o Medicina en 1907. Al protozoario en cuestión se le llamó Plasmodium, por los científicos italianos Ettore Marchiafava y Angelo Celli. Un año después, Carlos J. Finlay, un médico cubano que trataba pacientes con fiebre amarilla en La Habana, sugirió que eran los mosquitos quienes transmitían la enfermedad de un humano a otro.
Posteriormente, fue el británico Sir Ronald Ross, trabajando en La India, quien finalmente demostró en 1898 que la malaria era transmitida por los mosquitos. Lo probó al mostrar que ciertas especies del mosquito transmitían la malaria a pájaros y aislando los parásitos de las glándulas salivales de mosquitos que se alimentaban de aves infectadas.
Por su aporte investigador, Ross recibió el premio Nobel de Medicina en 1902. Después de renunciar al Servicio Médico de la India, Ross trabajó en la recién fundada Liverpool School of Tropical Medicine y dirigió los esfuerzos por controlar la malaria en Egipto, Panamá, Grecia y Mauricio.
Los hallazgos de Finlay y Ross fueron confirmados luego por un comité médico dirigido por Walter Reed en 1900, y sus recomendaciones implementadas por William C. Gorgas en medidas de salud adoptadas durante la construcción del Canal de Panamá. Este trabajo salvó la vida de miles de trabajadores y ayudó a desarrollar los métodos usados en campañas de salúd pública contra la malaria.
El primer tratamiento eficaz para la malaria fue la corteza del árbol Cinchona, que contiene el alcaloide quinina. Este árbol crece en las colinas de Los Andes, en particular en Perú. Los habitantes del Perú usaban el producto natural para controlar la malaria, y los Jesuitas introdujeron esta práctica en Europa durante los años 1640, donde fue aceptada con rapidez. Sin embargo, no fue sino hasta 1820 cuando la quinina, el ingrediente activo, fue extraída de la corteza y nombrada por los químicos franceses Pierre Joseph Pelletier y Jean Bienaime Caventou.
A comienzos del Siglo XX, antes de los antibióticos, los pacientes con sífilis eran intencionalmente infectados con malaria para crear una fiebre, siguiendo las investigaciones de Julius Wagner-Jauregg. Al controlar la fiebre con quinina, los efectos tanto de la sífilis como la malaria podían ser minimizados. Algunos de los pacientes murieron por la malaria, pero el riesgo era preferible por encima de la casi segura muerte por sífilis.
A pesar de que en el estadio sanguíneo y en el mosquito del ciclo de vida de la malaria se estableció en el Siglo XIX y a comienzos del Siglo XX, solo en 1980 se observó la forma latente hepática del parásito. Este descubrimiento explicó finalmente por qué daba la impresión de que algunas personas se curaban de la enfermedad, para recaer años después de que el parásito hubiese desaparecido de su circulación.
Epidemiología
La malaria causa unos 400–900 millones de casos de fiebre y aproximadamente 1-3 millones de muertes anuales, lo que representa una muerte cada 30 segundos. La gran mayoría de los casos ocurre en niños menores de 5 años; las mujeres embarazadas son también especialmente vulnerables. A pesar de los esfuerzos por reducir la transmisión e incrementar el tratamiento, ha habido muy poco cambio en las zonas que se encuentran en riesgo de la enfermedad desde 1992. De hecho, si la prevalencia de la malaria continúa en su curso de permanente aumento, la tasa de mortalidad puede duplicarse en los próximos veinte años. Las estadísticas precisas se desconocen porque muchos casos ocurren en áreas rurales, donde las personas no tienen acceso a hospitales o a recursos para garantizar cuidados de salud. Como consecuencia, la mayoría de los casos permanece indocumentada.
Aunque la co-infección de VIH con malaria ha incrementado la mortalidad, sigue siendo un problema menor que la combinación de VIH-tuberculosis.
Transmisión y ciclo biológico de plasmodium
La hembra del Anopheles infectada es portadora de los esporozoítos del Plasmodium en sus glándulas salivares. Si pica a una persona, los esporozoitos entran en la persona a través de la saliva del mosquito y migran al hígado, donde se multiplican rápidamente dentro de las células hepáticas (los hepatocitos) mediante una división asexual múltiple, y se transforman en merozoitos que entran en el torrente sanguíneo. Allí infectan los eritrocitos y siguen multiplicándose, dando lugar a unas formas iniciales típicamente anulares (trofozoítos), formas en división asexual múltiple (merotes) y finalmente un número variable de merozoítos según la especie de Plasmodium, que provoca la ruptura del eritrocito.
Algunos merozoítos se transforman en unas células circulares relativamente grandes que son gametocitos femeninos y masculinos y dejan de multiplicarse, aunque en P. falciparum son más grandes que el propio eritrocito y tienen forma de boomerang, lo que también ocasiona su ruptura. Una hembra de Anopheles no infectada pica a un enfermo y adquiere los gametocitos, y así se inicia el ciclo sexual del Plasmodium.
Con la unión de los gametos en su intestino, la formación de un huevo, que es móvil, y que dará origen a un ooquiste que volverá a dividirse y dar esporozoitos listos para infectar nuevamente, al llegar a las glándulas salivales del mosquito.
En los humanos, las manifestaciones clínicas se deben a:
La ruptura de glóbulos rojos, que liberan merozoitos, que liberan sustancias que estimulan el hipotálamo, ocasionando repentinas crisis febriles, muy intensas, cada dos o tres días (al completarse el ciclo eritrocitico o asexual de Plasmodium), seguidas al cabo de unas horas de una brusca vuelta a una aparente normalidad. Este proceso va dejando al organismo exhausto, y en el caso de los niños pequeños hay una gran probabilidad de un desenlace fatal en ausencia de tratamiento.
El parásito evita el sistema inmunitario al permanecer intracelularmente en los hepatocitos y eritrocitos, aunque muchos eritrocitos parasitados se eliminan en el bazo. Para evitarlo, el parásito produce ciertas proteínas que se expresan en la superficie del eritrocito y causan su adherencia al endotelio vascular, especialmente en Plasmodium falciparum: este es el factor principal de las complicaciones hemorrágicas de la malaria. Dichas proteínas son además altamente variables, y por lo tanto el sistema inmunitario no puede reconocerlas de forma efectiva, ya que cuando elabora un número de anticuerpos suficiente (al cabo de dos semanas o más), estos serán inútiles porque el antígeno ha cambiado.
El ciclo continúa cuando un mosquito ingiere sangre de un enfermo o portador, y con ello algunos gametocitos. En el intestino del mosquito estos se transforman en macrogametos(femenino) y microgametos (masculinos), que se fusionan dando un cigoto móvil u oocineto. Este finalmente formará los esporozoítos que migran a las glándulas salivares del mosquito, completando el ciclo vital.
Las mujeres gestantes son especialmente atractivas para los mosquitos y la malaria en ellas es especialmente nefasta, dada la sensibilidad del feto (que no tiene un sistema inmunitario desarrollado) a la infección.
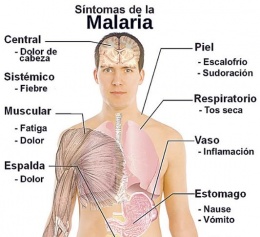
Síntomas
Se caracteriza por escalofríos, que duran de 15 minutos a una hora, comenzando cuando una nueva generación de parásitos rompe los eritrocitos huésped y escapan hacia la sangre. En este momento es común que haya náuseas, vómito y cefalea. La siguiente etapa caliente, que dura varias horas, se acompaña de fiebres en aguja que en ocasiones alcanza 40° C o más.
Durante esta fase es posible que los parásitos invadan otros eritrocitos. Con la tercera etapa o de sudación termina el episodio. En infecciones por P. vivax (paludismo terciario benigno), P. Ovale o Falciparum (paludismo terciario maligno) se rompen los eritrocitos y hay paroxismos cada 48 horas. En infecciones por P. Malariae (paludismo cuartano) los ciclos duran 72 horas.
A medida que progresa la enfermedad se presenta esplenomegalia y en menor grado hepatomegalia. La infección por P. Falciparum tiene mayor importancia, ya que a diferencia de las otras infecciones, ésta tiene con mayor frecuencia complicaciones graves o mortales. También es la más difícil de identificar clínicamente, ya que a menudo se presenta como una enfermedad del tipo influenza, con síntomas inespecíficos de fiebre, cefaleas, mialgias, náuseas, diarrea o dolor y molestias abdominales.
La fiebre puede ser de tipo febrícula, continua, o con agujas diarias, y ocurrir sin escalofríos ni sacudidas. En ocasiones es difícil identificar los parásitos en frotis de sangre.
Vacuna
El primero en descubrir una Vacuna sintética contra la malaria fue el doctor Manuel Elkin Patarroyo, de origen colombiano. Entre 1986 y 1988 la vacuna sintética (SPf66) fue creada y probada en una colonia de micos de la región amazónica, los Aotus trivirgatus, y en un grupo de jóvenes bachilleres voluntarios que prestaban su servicio militar. Sin embargo, allí comenzaron los problemas, pues los intereses económicos en juego entorpecieron la aplicación masiva de la vacuna.
La vacuna se probó en más de 41.000 voluntarios en América Latina, donde a principios de 1994 fueron inoculados 45 voluntarios que demostraron que la vacuna induce una fuerte respuesta inmunitaria (entre un 40 y un 60% en los adultos, y hasta un 77% en los niños) contra la malaria, sin provocar efectos colaterales. Finalmente, luego de ser evaluada en Gambia, Tanzania y Tailandia, la vacuna demostró no tener la efectividad aspirada por el doctor Patarrollo, por lo cual se detuvo el proceso de fabricación y vacunación con la SPF66. A partir de este momento los laboratorios del Dr. Patarrollo se han dedicado a estudiar la vacuna con el objetivo de tener un 99.9% de efectividad en todos los casos.la SPF66 se convirtió en la vacuna más efectiva contra la malaria hasta hoy desarrollada.
Actualmente, existe una gran variedad de vacunas sobre la mesa. Vacunas pre-eritociticas (vacunas que se dirigen a los parásitos antes de que llegue a la sangre), en particular, las vacunas basadas en CSP, forman el mayor grupo de investigación de la vacuna contra la malaria. Otras vacunas: las que tratan de inducir inmunidad a la sangre etapas de la infección, las que tratan de evitar las patologías más severas de la malaria mediante la prevención de la adhesión del parásito a la sangre y la placenta vénulas, y la transmisión de bloqueo de las vacunas que detienen el desarrollo del parásito en el mosquito justo después de que el mosquito ha tomado un poco de sangre de una persona infectada de esperar que la secuenciación del genoma de P. falciparum proporcionará objetivos para nuevos medicamentos o vacunas.
Otros métodos
La técnica de los Insectos estériles se está perfilando como un posible método de control de mosquitos. El progreso hacia transgénicos, o genéticamente modificados, insectos sugieren que las poblaciones de mosquitos silvestres podrían hacerse resistentes a la malaria. La investigación en el Imperial College de Londres creó el primer mosquito transgénico paludismo, [107] con la primera Plasmodium especies resistentes anunciado por un equipo de la Case Western Reserve University en Ohio, en 2002. [108] El éxito de la sustitución de las poblaciones existentes con poblaciones genéticamente modificados, Se basa en un mecanismo de transmisión, como los elementos trasladables para permitir mendelianos de la herencia de genes de interés.
Educación en el reconocimiento de los síntomas de la malaria ha reducido el número de casos en algunas zonas del mundo en desarrollo tanto como el 20%. Reconocer la enfermedad en las primeras etapas también puede detener la enfermedad se convierta en un asesino. La educación también puede informar a la gente para cubrir más áreas de stagnant, por ejemplo, todavía el agua Tanques de agua, que son caldo de cultivo ideal para el parásito y el mosquito, por lo tanto, reduciendo el riesgo de la transmisión entre las personas. Se trata de poner en la práctica la mayoría en las zonas urbanas donde hay grandes centros de población en un espacio y la transmisión sería más probable es que en estas áreas.
El 22 de diciembre de 2007, la publicación Los Patógenos encontró que los pepinos de mar bloquean la transmisión del parásito de la malaria, ya que producen la proteína, lecitina (que retarda el crecimiento de los parásitos).
Antes de DDT, la malaria se ha erradicado o controlado también en varias zonas tropicales mediante la eliminación de la intoxicación o la cría de los mosquitos o de los hábitats acuáticos de las etapas de la larva, por ejemplo, o la aplicación de llenado de aceite a los lugares con agua estancada. Estos métodos han visto poca aplicación en África durante más de medio siglo.
Otra vía para atajar la malaria en el tercer mundo que se ha utilizado extensamente en el pasado para combatir al vector de transmisión es la utilización de insecticidas, como las piretrinas o el DDT. Se prohibió el uso de este último por sus posibles efectos en la salud y en la fauna, pero un grupo de científicos cree que debería revisarse esta prohibición tan estricta.
Se considera ahora que un uso medido con fines sanitarios, distinto del uso masivo con fines económicos de que fue objeto en el pasado, es una buena opción para el control o erradicación de la malaria bajo condiciones muy controladas, limitándose al interior de las casas y tejados en las zonas donde esta enfermedad es endémica, según la OMS. Algunos grupos ambientalistas, como la Pesticide Action Network no están de acuerdo con esta medida.