Programa de Rehabilitación para Asmáticos
| ||||||
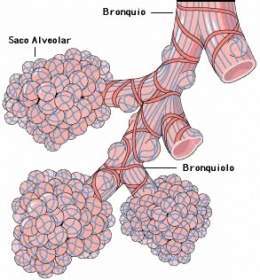
Asma El asma es una enfermedad crónica del sistema respiratorio caracterizada por vías aéreas hiperreactivas (es decir, un incremento en la respuesta broncoconstrictora del árbol bronquial). Las vías aéreas más finas disminuyen ocasional y reversiblemente por contraerse su musculatura lisa o por ensanchamiento de su mucosa al inflamarse y producir mucosidad, por lo general en respuesta a uno o más factores desencadenantes como la exposición a un medio ambiente inadecuado (frío, húmedo o alergénico), el ejercicio o esfuerzo en pacientes hiper-reactivos, o el estrés emocional. En los niños los desencadenantes más frecuentes son las enfermedades comunes como aquellas que causan el resfriado común.
Ese estrechamiento causa obstrucción y por tanto dificultad para pasar el aire que es en gran parte reversible, a diferencia de la bronquitis crónica donde hay escasa reversibilidad. Cuando los síntomas del asma empeoran, se produce una crisis de asma. Por lo general son crisis respiratorias de corta duración, aunque puede haber períodos con ataques asmáticos diarios que pueden persistir por varias semanas. En una crisis severa, las vías respiratorias pueden cerrarse tanto que los órganos vitales no reciben suficiente oxígeno. En esos casos, la crisis asmática puede provocar la muerte.
El asma provoca síntomas tales como respiración sibilante, falta de aire (polipnea y taquipnea), opresión en el pecho y tos improductiva durante la noche o temprano en la mañana. Entre las exacerbaciones se intercalan períodos asintomáticos donde la mayoría de los pacientes se sienten bien, pero pueden tener síntomas leves, como permanecer sin aliento -después de hacer ejercicio- durante períodos más largos de tiempo que un individuo no afectado, que se recupera antes. Los síntomas del asma, que pueden variar desde algo leve hasta poner en peligro la vida, normalmente pueden ser controlados con una combinación de fármacos y cambios ambientales pues la constricción de las vías aéreas suele responder bien a los modernos broncodilatadores.
Sumario
Clasificación
- Asma producido por esfuerzo. Entre 40% y 80% de la población asmática infantil, presenta broncoconstricción durante el ejercicio, de breve duración.
- Asma nocturna. Es otra presentación, más frecuente en pacientes mal controlados cuya mortalidad (70%) alcanza pico en la madrugada.
- Asma ocupacional
- Asma alérgica
- Asma estacional
- Asma inestable o caótica
Basada en los patrones de obstrucción bronquial medida a través de aparatos de registro tipo flujometría o espirometría:
- Asma intermitente: el síntoma aparece menos de una vez por semanas con síntomas nocturnos menos de 2 veces cada mes. Las exacerbaciones tienden a ser breves y entre una crisis y la próxima, el paciente está asintomático. En las pruebas de respiración pulmonar, la PEF o FEV1 son mayores de 80%.
- Asma persistente: tiene tres variedades, la persistente leve con síntomas más de una vez por semana y PEF o FEV1 >80%, la persistente moderada con síntomas diarios y PEF o FEV1 entre 50%-80% y la persistente grave con síntomas continuos, limitación de las actividades físicas y un PEF o FEV1 <50%.
Como fundamento en los niveles de control del paciente ya diagnosticado con asma:
- Controlado: sin síntomas diarios o nocturnos, no necesita medicamentos de rescate, sin exacerbaciones y un PEF normal.
- Parcialmente controlado: síntomas diurnos o más de dos veces por semana, algún síntoma nocturno, a menudo amerita uso de medicamento de rescate > de 2 veces por semana, con 1 o más crisis por año.
- No controlado: 3 o más características del asma, con exacerbaciones semanales.
Epidemiología
El asma es una enfermedad frecuente que varía mucho de un país a otro. Afecta alrededor del 3 al 7% de la población adulta, siendo más frecuente en edades infantiles. Es una de las más importantes enfermedades crónicas, es decir, de duración prolongada, en niños. Es más frecuente en el sexo masculino en una relación de 2:1, pero al llegar a la pubertad, esta relación tiende a igualarse.[6] En los últimos veinte años se ha registrado un aumento en su incidencia debido en parte a la contaminación ambiental y las consecuencias de esta, y en parte al aumento de la población mundial. Por ejemplo, la Organización Mundial de la Salud reportó que un 8% de la población suiza padecía de asma, comparado con solo 2% hace 25-30 años atrás. La enfermedad tiene un fuerte componente hereditario, expresado como un antecedente familiar de rinitis, urticaria y eccema, por ejemplo. Sin embargo, muchos asmáticos no tienen antecedentes familiares que indiquen una asociación atópica. Hasta el momento no se ha demostrado ninguna de las hipótesis infecciosas propuestas como origen del cuadro. Los niveles más elevados de asma mudial, de acuerdo con el Global INitiative for Asthma (GINA) en febrero de 2004 ocurrieron en aproximadamente 30% de los niños en el Reino Unido, Nueva Zelanda y Australia o 20% de los niños en el Perú, Nueva Zelanda y Austalia (varía dependiendo del método de investigación usado para los cálculos) y aproximadamente 25% de los adultos en Gran Bretaña, Australia y Canadá. Hay un mayor porcentaje de fumadores y de enfermedades concomitantes alérgicas tales como rinitis, conjuntivitis y dermatitis entre los pacientes diagnosticados de asma alérgica que en otros pacientes.
Ambientales
Existen varios factores de riesgo ambientales que están asociados al asma, sin embargo pocos han sido replicados de manera consistente o que contengan metaanálisis de varios estudios para poner en evidente una asociación directa. Algunos de estos factores ambientales incluyen:
- Aire de pobre calidad, producido por contaminación automovilística o niveles elevados de ozono, tiende a estar repetidamente asociado a un aumento en la morbilidad asmática y se ha sugerido una asociación con la aparición por primera vez de asma en un individuo.
- Humo de cigarrillo ambiental, en especial por fumadoras maternas, se asocia a un mayor riesgo de prevalencia y morbilidad asmática incluyendo infecciones respiratorias.
- Infecciones virales a una edad temprana, junto con exposición a otros niños en guarderías puede resultar protector en contra del asma, aunque los resultados son controversiales y puede que esta protección aparezca en el contexto de una predisposición genética.
- El uso de antibióticos temprano en la vida puede causar la aparición de asma al modificar la flora microbiana normal de un individuo, predisponiéndolo a una modificación del sistema inmune.
- Las cesáreas tienden a asociarse con el asma con más frecuencia que el parto vaginal, aparentemente por razones similares a los antibióticos, es decir, una modificación del componente microbiano e inmunitario del individuo nacido por una cesárea.[
- Estrés psicológico
- Infecciones virales. Varias infecciones virales como HSV, VSV, CSV, han sido correlacionadas con diversos tipos de asma
Patogenia
Aunque se conoce que el asma es una condición causada por una inflamación (del latín, inflammatio, encender , hacer fuego) persistente o crónica de las vías aéreas, los componentes precisos de esta inflamación están todavía por dilucidar y las causas de esta inflamación son inciertas. Muchas células inflamatorias pueden estar implicadas e interactuar con otras de alguna manera compleja. La activación de estas células y la subsecuente producción de mediadores inflamatorios puede que sean de mayor relevancia que la sola presencia de estas células en las vías aéreas. Este proceso de inflamación crónica puede que conduzca a cambios estructurales, tales como la fibrosis, el engrosamiento o hipertrofia del músculo liso bronquial, hipertrofia de las glándulas y la angiogénesis lo que puede dar lugar a una obstrucción irreversible de la vía aérea. Desde el punto de vista emocional, si bien no se ha precisado su causa, está bien definido que las emociones del paciente toman un papel muy importante en el desarrollo de la enfermedad. En un nivel subconsciente el asma puede desarrollarse más en infantes que provienen de hogares conflictivos, evidenciando de esta manera que el estrés es el principal factor desencadenante. Es fundamental, para el enfermo de asma, llevar una vida no solo llena de cuidados en relación a los agentes patógenos desencadenantes, sino también cuidados en cuanto a su ambiente emocional para que su vida transcurra sin estrés.
Diagnóstico
El diagnóstico del asma comienza con una evaluación del cuadro clínico, la historia familiar y antecedentes de riesgo o crisis anteriores tomando en consideración el tiempo de evolución del cuadro y las crisis. La mayoría de los casos de asma están asociados a condiciones alérgicas, de modo que diagnosticar trastornos como rinitis y eczema conllevan a una sospecha de asma en pacientes con la sintomatología correcta: tos, asfixia y presión en el pecho. El examen físico por lo general revela las sibilancias que caracterizan al asma. Es importante evaluar si el paciente ya recibió algún tratamiento antes de la consulta médica, así como los eventos desencadenantes de la crisis. El examen físico es vital, a veces no da tiempo examinar con detalle, sin embargo se perciben las características sibilancias a la auscultación. En algunos casos severos, la broncoobstrucción es tal que se presenta un silencio auscultatorio, sin embargo, el resto de la clínica es tan florida por la incapacidad respiratoria que el diagnóstico no amerita la percepción de sibilancias para el tratamiento de estas crisis severa de asma. Esa angustia y sed de aire puede indicar una crisis severa que amerita tratamiento de rescate inmediato para revertir el broncoespasmo antes de continuar con el examen físico detallado. La inspección del tórax puede mostrar tiraje o retracción subcostal o intercostal. Las dimensiones del tórax en pacientes asmáticos crónicos varían en comparación con niños no asmáticos, característico el aplanamiento costal. La inspección puede revelar detalles al diagnóstico, como el descubrimiento de dermatitis alérgicas, conjuntivitis, etc.
Función pulmonar
Los exámenes de la función pulmonar incluyen:
- Espirometría: mide la capacidad respiratoria y velocidad de espiración y es usada para determinar la cantidad de obstrucción pulmonar. La espirometría puede ser medida después del inicio del tratamiento para evaluar la efectividad de este.
- Prueba de metacolina: usada mayormente en adultos, se hace inhalar metacolina, el cual causa que las vías respiratorias se vuelvan angostas en presencia de asma, haciendo caer los valores de función pulmonar. Los efectos de la metacolina se revierten con un broncodilatador al final de la prueba.
- Saturación de oxígeno y gasometría en casos más severos.
Tratamiento
El tratamiento convencional del asma bronquial puede ser:
- Sintomático. Tiene por objeto interrumpir la crisis mediante medicamentos de acción rápida, como la adrenalina, corticoides, oxigenoterapia, etc.
- Preventivo. Indica el uso regular de broncodilatadores, antihistamínicos, corticosteroides, terapia respiratoria, inmunoterapia específica, Programa de rehabilitación respiratoria, etc.
El tratamiento debe incluir la identificación de los elementos que inicien la crisis, tales como polenes, acaros, pelos de mascotas o la aspirina y limitando o, de ser posible, eliminando la exposición a dichos factores. Si resulta insuficiente evitar los factores estimulantes, entonces se puede recurrir al tratamiento médico. La desensitización es, por el momento, la única cura disponible para esta enfermedad.[23] Otras formas de tratamiento incluyen el alivio farmacológico, los medicamentos de prevención, los agonistas de larga acción de los receptores β2, y el tratamiento de emergencia.
Tratamiento médico
El tratamiento farmacológico específico recomendado para pacientes con asma depende en la severidad de su enfermedad y la frecuencia en la aparición de los síntomas. Los tratamientos específicos para el asma se clasifican grosso modo en medicinas preventivas y de emergencia. El reporte EPR-2 (por sus siglas en inglés Expert Panel Report 2), un protocolo para el diagnóstico y manejo del asma, así como el reporte de otras sociedades internacionales son usados y apoyados por muchos médicos. La Kinesiología Respiratoria KTR se indica como Pilar Central en el tratamiento. Los broncodilatadores se recomiendan para el alivio a corto plazo en prácticamente todos los pacientes con asma. Para quienes tienen solo ataques ocasionales, no se necesita otro tipo de medicamento. Para quienes tienen una persistencia de los síntomas de manera moderada, es decir, más de dos crisis por semana, se sugieren glucocorticoides inhalados de baja concentración o, alternativamente, se puede administrar un modificador de leucotrienos oral, un estabilizador de la membrana de los mastocitos o la teofilina. Para los individuos que presenten crisis diarias, se sugiere una dosis más elevada de glucorticoides en conjunto con agonistas β-2 de larga acción inhalados o bien un modificador de los leucotrienos o la teofilina, pueden sustituir al agonista β-2. En los ataques asmáticos severos, se puede añadir glucocorticoides orales a estos tratamientos durante las crisis severas. El descubrimiento en el año 2006 de que el asma puede ser causado por la sobreproliferación de un tipo especial de linfocito NK puede conllevar últimamente al desarrollo de un mejor y más específico grupo de medicamentos. Los linfocitos T del grupo NK parece ser resistente a los corticosteroides, una de las principales líneas de tratamiento actual.Otras prometedoras opciones en estadios de investigación incluyen el uso de estatinas, que son medicamentos que disminuyen el nivel de colesterol en el plasma sanguíneo y el uso de suplementos con aceite de pescado, para reducir la inflamación en las vías respiratorias.
Nebulizadores
Los nebulizadores proveen una dosis más continua y duradera al vaporizar la medicina diluida en solución salina, el cual el paciente inhala hasta que se administra la dosis completa. No hay evidencias de que sean más efectivas que un spacer. El alivio de crisis asmáticas incluye medicamentos:
- Agonistas de los receptores adrenérgicos beta2 de corta duración, tales como el salbutamol, levalbuterol, terbutalina y bitolterol. Los efectos secundarios que incluía la aparición de temblores, se han reducido grandemente con los tratamientos inhalados, que permite que el medicamento haga blanco específicamente en los pulmones. Los medicamentos que son administrados por vía oral o inyectados tienden a ser distribuidos por el resto del cuerpo, aumentando la posibilidad de la aparición de los efectos adversos, incluyendo efectos cardíacos por actividad agonista de los receptores beta1 que causan hipertensión arterial y trastornos del ritmo cardíaco. Con la salida al mercado de fármacos más selectivos, estos efectos secundarios se han vuelto menos frecuentes. Los agonistas de los receptores adrenérgicos beta2 suelen producir desensitación en el paciente, por lo que su eficacia puede disminuir con su uso crónico, resultando en la aparición de asma refractaria y muerte súbita.
- Los agonistas adrenérgicos menos selectivos como la adrenalina inhalada y las tabletas de efedrina también han sido usados. Estos medicamentos tienen efectos adversos cardíacos a frecuencias similares o menores que el albuterol. Al ser usados como medicina de alivio sintomático y no de uso prolongado, la adrenalina inhalada ha demostrado ser un agente efectivo en la culminación de una crisis asmática. En situaciones de emergencia, estas drogas se pueden administrar de manera inyectada, aunque dicha práctica ha disminuido por razón de los efectos secundarios.
- Medicamentos anticolinérgicos, tales como el bromuro de ipratropio pueden ser usados y no tienen los efectos cardíacos, de modo que pueden ser administrados en pacientes con cardiopatías, sin embargo, toman aproximadamente una hora para surtir efecto y no son tan poderosos como los agonistas de los receptores adrenérgicos β2.
- Los glucocorticoides inhalados por lo general son considerados medicamentos preventivos, sin embargo, se ha desmostrado el beneficio de 250 µg de beclometasona cuando se toma en una combinación con 100 µg de albuterol.
Programa de rehabilitación respiratoria
Las técnicas del programa para la rehabilitación fueron:
- Aerosol de salbutamol (sol. 0,5 %) 0,5 mL en 1 mL de solución salina.
- Ultrasonidos aplicados en los paravertebrales dorsales de D1 a D12 y en los espacios intercostales sexto y séptimo a una dosis de 0,4 w/cm 2/3 min.
- Maniobras kinésicas, colocamos al paciente en posición adecuada para conseguir el drenaje de las secreciones bronquiales y aplicamos puño percusión a puño cerrado en la región dorsal del tórax, durante 2 ó 3 min. en cada campo pulmonar.
- Indicamos ejercicios de relajación general, de relajación de la musculatura del cinturón escapular y la región anterosuperior del cuello, de respiración costal baja, de respiración diafragmática, abdomino-espiratorios y otros para la reeducación del ritmo respiratorio en el esfuerzo.
En la última sesión de ejercicios de cada semana se valoran los logros y las deficiencias del entrenamiento y de acuerdo con éstos se incrementa o disminulle la carga del ejercicio. Se Instruye a los pacientes en el conocimiento y la tolerancia de su enfermedad haciendo énfasis en la importancia de la relajación, tanto durante las crisis como fuera de las mismas. Les enseñamos a acostarse en posición de semipronación y en la forma de combatir las crisis desde la posición sentada.
Véase También
- Atopía
- Sistema inmunitario
- Bronquitis
Fuentes
Lic. Cult. Fis. René Eladio Morejón Guerra: Programa de Rehabilitación para Asmáticos: Inédito.