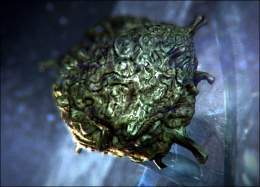
Parásito (Acanthamoeba)
| ||||
Acanthamoeba es un género de Amoebozoa, uno de los protistas más comunes del suelo y también frecuentes en agua dulce y otros hábitats. Las células son pequeñas, usualmente de 15 a 35 μm de longitud y de forma oval o triangular cuando se mueven. Los seudópodos forman un claro lóbulo semiesférico en la parte anterior y tiene varias extensiones filosas cortas a los lados del cuerpo. Esto le da una apariencia espinosa, a la cual se refiere el nombre Acanthamoeba. Los quistes son comunes y las distintas especies de Acanthamoeba se distinguen principalmente por la forma de los quistes. Muchas especies son bacteriófagos de vida libre, pero algunos son oportunistas que pueden causar infecciones en seres humanos y otros animales.
Sumario
Descubrimiento del Parásito Acanthamoeba
Acanthamoeba fue descrita por primera vez por Castellani en 1930, cuando reportó la presencia de una ameba en un cultivo de Cryptococcus pararoseus. Sin embargo, sólo en 1931 fue establecido su género, donde se ubican las amebas que presentan numerosas proyecciones espinosas, superficiales, conocidas como acantopodios. El primer indicio de que Acanthamoeba podía causar enfermedades en humanos fue en 1958 durante los ensayos para la vacuna contra la polio. En cultivos celulares usados para preparar la vacuna, aparecieron placas que después de ser inoculadas en algunos modelos animales provocaron su muerte por encefalitis. Tiempo después se encontró que dichas placas fueron causadas por amebas pertenecientes al género Acanthamoeba. Estas observaciones llevaron a Culbertson a predecir el papel de las amebas de vida libre como agentes causantes de enfermedades en el hombre. Los primeros casos en los que Acanthamoeba fue establecida claramente como agente causal de enfermedades en humanos fueron reportados a partir de 1970. Desde que se conoció que diferentes amebas de vida libre pueden afectar el sistema nervioso central (SNC), el término encefalitis amebiana granulomatosa-EAG (en inglés GAE, granulomatous amebic encephalitis) ha sido usado para referirse a infecciones del SNC causadas por Acanthamoeba spp.; mientras que el término meningo-encefalitis amebiana primaria- MEP (en inglés PAM, primary amebic meningoencephalitis) ha sido reservado para referirse únicamente a infecciones del SNC causadas por Naegleria fowleri. Los géneros Acanthamoeba y Naegleria se conocen como microorganismos anfizoicos debido a que tienen la capacidad de existir como amebas de vida libre y como parásitos patógenos y oportunistas.
Biología y distribución
Las especies de Acanthamoeba están entre los protozoos más frecuentes encontrados en la naturaleza. Están distribuidas por todo el mundo y han sido aisladas de tierra, polvo, aire, agua dulce natural y tratada, agua de mar, piscinas, aguas residuales, sedimentos, aire acondicionado, hospitales, lentes de contacto y cultivos celulares. También han sido aisladas de la vegetación; de animales incluyendo especies de peces, anfibios, reptiles y mamíferos; de la cavidad nasofaríngea de personas aparentemente sanas y de pacientes inmunodeficientes5.
El ciclo de vida de las especies de Acanthamoeba involucra dos estadios: una forma activa o trofozoito y una forma latente conocida como quiste. El trofozoito varía en tamaño de 25 a 40 μιη y se alimenta por fagocitosis de bacterias, algas y levaduras mediante seudópodos; aunque también puede vivir en forma axénica por medio de la captación de nutrientes disueltos en el ambiente, a través de un proceso de pinocitosis2. El quiste está compuesto de una doble pared, la exterior se conoce como ectocisto mientras que a la pared interna se le denomina endocisto. El tamaño del quiste puede variar de 13 a 20 μm de acuerdo a la especie. La formación del quiste ocurre bajo condiciones ambientales adversas como la falta de alimento, la desecación y los cambios en la temperatura y pH2.
Diagnóstico de la infección por Acanthamoeba
El diagnóstico de una infección por Acanthamoeba ha incluido, hasta ahora, diversas técnicas donde el método de cultivo in vitro es todavía usado y en algunos casos el único disponible para confirmar la infección. Muestras de líquido cefalorraquídeo, tejido cerebral, material cutáneo o raspado de córnea pueden ser inoculados en medio de crecimiento para amebas2. Acanthamoeba puede ser cultivada en agar no nutritivo o agar con una baja concentración de nutrientes (peptona 0,05%, extracto de levadura 0,05% y glucosa 0,1%) en presencia de bacterias. Las bacterias incluyen especies no mucoides como Klebsiella pneumoniae, Enterobacter spp. (Enterobacter aerogenes y Enterobacter cloacae) y Escherichia coli debido a que la presencia de una cápsula mucoide rodeando la bacteria puede impedir la fagocitosis40. La presencia de la ameba puede examinarse en la superficie del agar a través de un microscopio. En el caso de que se requiera aislar Acantha-moeba del ambiente o de muestras clínicas, es necesario usar un medio no nutritivo ya que la presencia de glucosa fomentaría el crecimiento de bacterias no deseadas que inhiban la proliferación de la ameba3.
También es posible realizar un diagnóstico histológico a partir de biopsias de piel, cerebro o córnea, utilizando diferentes métodos de tinción. La tinción hematoxilina-eosina no es diferencial pero macrófagos y células del sistema inmune se distinguen de la ameba debido a diferencias en la morfología nuclear. La estructura nuclear de Acanthamoeba se caracteriza por un pronunciado cariosoma rodeado de un halo. Sin embargo, otros métodos de tinción han resultado ser muy útiles para la identificación de quistes en secciones de tejidos. La tinción de PAS (del inglés periodic acid-Schiff) colorea de rojo la pared del quiste, mientras que la tinción de Gomori Grocott- (metenamina-plata) tiñe el quiste de negro. Además, la tinción con calflúor blanco, un material que se une a celulosa de los quistes y emite fluorescencia cuando es excitado, es usado para identificar quistes en tejido cerebral15. Estos métodos de tinción revelan generalmente las amebas localizadas en espacios perivasculares e invadiendo vasos sanguíneos. El uso de inmunofluorescencia empleando anticuerpos específicos contra especies de Acanthamoeba ha sido usado para detectar amebas en biopsias de tejidos. También se ha empleado la observación directa de la córnea a través de microscopia confocal para el diagnóstico de queratitis41,42.
Además de los métodos de tinción, el uso de la técnica de reacción de polimerasa en cadena-RPC (en inglés polymerase chain reaction-PCR) y el análisis de la variación de las secuencias de ADN a través de la técnica de polimorfismos de longitud de fragmentos de restricción-PLFR (en inglés restriction fragment length polymorphism-RFLP), han demostrado ser métodos efectivos y sensibles43-45.
Epidemiología y control de infecciones causadas por Acanthamoeba
El número de infecciones causadas por Acanthamoeba es relativamente pequeño a pesar de la distribución mundial del parásito, ya que es casi que imposible evitar su contacto. Desde 1960, cuando se reportó el primer caso, hasta el año 2000, el número de casos reportados de individuos con EAG fue de aproximadamente 20046. Aproximadamente 17 especies de Acanthamoeba han sido descritas pero sólo cinco han sido asociadas a infecciones sistémicas en el hombre: A. polyphaga, A. castellanii, A. culbertsoni, A. hatchetti y A. healyi46. Además de casos en humanos, las infecciones sistémicas por Acanthamoeba han sido reportadas en ovejas, perros, monos y caballos47,48.
Por otra parte, la queratitis amebiana ha sido reportada en más de 3.000 individuos hasta el año 2000, siendo las causas más comunes de esta infección el uso inapropiado de lentes de contacto por mujeres y un trauma corneal en hombres mayores a 50 años. Cabe resaltar que los individuos que desarrollan queratitis son saludables y no presentan tipo alguno de inmunodeficiencia44. El desarrollo y uso extensivo de lentes de contacto desde 1980 ha resultado en la aparición frecuente de casos de queratitis por Acanthamoeba. Antes de ese período, su ocurrencia era rara y estaba limitada a un trauma corneal accidental. Con el uso generalizado de lentes de contacto y la falta de cuidados para su mantenimiento, la queratitis amebiana ha alcanzado proporciones epidémicas con casos reportados en todo el mundo44. El problema se agravó por la falta de agentes antimicrobianos efectivos para su tratamiento.
Terapéutica
Para el tratamiento de infecciones sistémicas se han usado compuestos como ketoconazol, fluconazol, itraco-nazol, pentamidina isetionato, cotrimoxazol, sulfadiazina, y 5-fluorocitosina (flucitosina); en forma individual o combinada, con diferentes grados de buen éxito. Infecciones cutáneas han sido tratadas con aplicaciones tópicas de gluconato de clorhexidina y ketoconazol49. Algunos regímenes de tratamiento exitosos han incluido cotrimoxazol, rifampicina y ketoconazol en dos pacientes pediátricos con infecciones del SNC50; cotrimoxazol, flucitosina y sulfadiazina en un paciente pediátrico con infección del SNC51; pentamidina intravenosa, clorhexidina y ketoconazol tópicas en un paciente con trasplante renal con infección diseminada52; sulfadiazina, y fluconazol en un paciente con infección por VIH/SIDA con EAG53. A pesar de esta cadena de eventos exitosos, la eficacia de un fármaco o combinación de fármacos en detener una infección por Acanthamoeba está determinada por un número de factores, incluyendo el estado inmune del hospedero, la progresión de la enfermedad y el momento en que se inicia la intervención del medicamento, la dosis infecciosa de las amebas, el perfil de susceptibilidad al fármaco y la virulencia de la cepa particular que causa la infección.
El tratamiento para la EAG es muy inseguro debido a la falta de síntomas claros, la falta de una buena prueba diagnóstica fiable, y el hecho de que el diagnóstico se hace a menudo post-mortem. Sin embargo, algunos pacientes con EAG han sido exitosamente tratados con sulfadiazina y fluconazol, además de que diversos fármacos han sido utilizados con variables grados de éxito y en algunos casos el tratamiento es interrumpido debido a efectos secundarios indeseables de los medicamentos53,54. Una combinación de factores, entre ellos el diagnóstico tardío, la eficacia sub-óptima de la terapia antiparasitaria y problemas inherentes al hospedero (inmunodeficiencias) hacen que la perspectiva de un tratamiento exitoso para la EAG sea pobre.
Fuentes
http://www.tudiscovery.com/imagenes/galleries/parasitos-asesinos/ http://scielo.iics.una.py/scielo.php?pid=S1816-89492005000200005&script=sci_arttext