Tumores de las glándulas salivares
| ||||||
Sumario
Tumores glándulas salivares
Los tumores de las glándulas salivares son células anormales que proliferan en la glándula o conductos que drenan las glándulas salivares. Las glándulas salivales mayores, encargadas de proveer la mayor parte del flujo salivar de la cavidad oral a través de sus respectivos conductos, son las parótidas, las submaxilares y las sublinguales. Además, hay entre 600 y 1000 glándulas salivales menores distribuidas en la lengua, amígdalas, faringe, paladar, cavidad nasal, senos paranasales, laringe y tráquea. El conjunto de glándulas salivales alcanza a producir entre 1000 y 1500 cc de saliva por día. Los tumores que se presentan en estas glándulas representan tan sólo al 3% de las neoplasias del organismo y el 1% los que se hallan en la cabeza y el cuello. Se registra una incidencia de 2 por cada 100.000 habitantes. La incidencia aumenta con la edad, hallándose la máxima ocurrencia entre la cuarta y sexta década de la vida. Menos del 2% ocurren antes de los 16 años de edad. En general, no hay predilección específica en relación al sexo, excepto el tumor de Whartin que predomina francamente en el varón. En los últimos tiempos se ha establecido que la incidencia del cáncer mamario es mayor en pacientes con tumores salivales y que estos tienen una alta frecuencia en pacientes sometidos a irradiación. Los tumores salivales pueden desarrollarse cualquiera de las glándulas salivales bajo el mismo patrón histológico. El 80% de los tumores salivales se presentan en la parótida, el 10 a 15% en la glándula submaxilar y entre un 5 y 10% en la sublingual y glándulas salivales menores. La probabilidad que tiene un tumor de ser maligno es tanto mayor cuanto menor sea el tamaño de la glándula salival en la que asienta.
Distribución y Comportamiento
75% Parótida
- 80% Benignos { 80% Adenomas pleomorfos 75% Parotídeos
- 20% Malignos
15% Submaxilar
- 60% Benignos { 95% Adenomas pleomorfos
- 40% Malignos
10% G. Accesorias
- 40% Benignos { Adenomas pleomorfos
- 60% Malignos
El 5% del total de los tumores salivales se observa en niños. En la infancia el tumor benigno más común es el hemangioma que, como el linfangioma, se desarrolla desde el nacimiento. El tumor epitelial más frecuente es el adenoma pleomorfo. El 35% de los tumores salivales que se manifiestan en la niñez son malignos. La probabilidad de malignidad de una masa sólida no vascular es del 50%, siendo el más común el carcinoma mucoepidermoide que representa el 50% de los tumores salivales malignos.
Factores etiológicos
Poco es lo que se conoce sobe la etiología de estos tumores. A diferencia de otras neoplasias de la cabeza y del cuello, el tabaco y el alcohol no se relacionan con el desarrollo de cánceres salivales. Tampoco se los asocia con una historia de parotiditis, litiasis o traumatismos como factores predisponentes. En cambio, se destaca que la radioterapia en bajas dosis favorece la aparición de tumores en las glándulas salivales.
Clasificación
I. TUMORES EPITELIALES
A) Adenomas 1. Adenoma pleomorfo (Tumor Mixto Benigno) 2. Adenoma monomorfo a) Adenolinfoma (Cistoadenoma papilar linfomatoso o tumor de Warthin). b) Adenoma oxífilo (Oncocitoma) c) Otros adenomas: Tubular, alveolar, trabecular, células basales, células claras. B) Tumor mucoepidermoide (Baja malignidad) C) Tumor de células acinosas (Baja malignidad) D) Carcinomas 1. Carcinoma adenoquístico o Cilindroma (Baja malignidad) 2. Adenocarcinoma (alta malignidad) 3. Carcinoma epidermoide 4. Carcinoma indiferenciado 5. Carcinoma en adenoma pleomorfo (T. mixto maligno)
II. TUMORES NO EPITELIALES
A)Hemangiomas B)Linfangiomas C)Lipomas D)Neurinomas
III. TUMORES NO CLASIFICADOS
IV. LESIONES AFINES
A) Lesión linfoepitelial benigna (T. de Godwin) B) Sialosis C) Oncocitosis
CLASIFICACION DE PACK (Modificada por Pilehu)
Tumores Benignos 1. Epiteliales 1.1 Adenoma 1.1.1 Simple 1.1.2 Quístico 1.1.3 Oncocítico 1.2 Cistoadenolinfoma papilífero 1.3 Adenoma pleomorfo
2. Conjuntivos 2.1 Lipomas 2.2 Neurofibromas 2.3 Conjuntivos Hemangiomas 2.4 Linfangiomas
Tumores de baja malignidad 1. Tumor de células acinosas 2. Carcinoma mucoepidermoide de baja malignidad 3. Carcinoma adenoquístico (cilindroma) 4. Adenoma pleomorfo malignizado
Tumores de elevada malignidad 1. Carcinoma mucoepidermoide de alta malignidad 2. Carcinoma epidermoide 3. Carcinoma anaplásico 4. Melanoma 5. Sarcoma
Seudotumores
1. Enfermedad de Mikulicz y Sjögren
2. Actinomicosis
3. Sarcoide de Boeck
4. Infiltración grasa
5. Parotiditis aguda o crónica
6. Absceso crónico
7. Quiste dermoide
8. Branquioma
9. Litiasis
10. Hipertrofia metabólica
Tumores benignos
Adenoma pleomorfo: representa del 80 al 90% de las neoplasias benignas. Aparece entre los 40 y 50 años de edad. Es un tumor bien delimitado con una pseudocápsula y múltiples nódulos sobresaliendo de la masa principal como focos pseudopódicos que explican la recidiva cuando el tumor es
enucleado. Los tumores recidivados tienen una gran tendencia a ser multinodulares. Solamente el 0,5% de los adenomas pleomorfos son multicéntricos. El polimorfismo histológico de esta lesión hizo pensar a Minsen que tenía constitución epitelial y conjuntiva, por lo que, en 1874, acuñó el nombre de tumor mixto. Tiene elementos epiteliales y células mioepiteliales de cuya acción secretora derivan estructuras hialinas, mixoides y pseudocartilaginosas, con focos calcificados, interpretados erróneamente como derivados conjuntivos. Para evitar esta confusión, es preferible llamarlo adenoma pleomorfo, aunque es más usual la denominación de tumor mixto. En 1986 Seirfert y colaboradores diferenciaron cuatro tipos de adenoma pleomorfo:
• Mixoide y celular por igual
• Principalmente mixoide
• Predominantemente celular
• Extremadamente celular
Según esos autores, la variante principalmente mixoide es la más recidivante. El 80% de los adenomas pleomorfos se desarrolla en la parótida y el 20% restante se reparte entre la glándula submaxilar y las accesorias (en especial las palatinas). Suele ocupar el lóbulo parotídeo superficial. El tamaño es muy variable y puede alcanzar dimensiones inusitadamente grandes. La consistencia puede ser elástica, renitente o pseudoquística. Por su polimorfismo, es patognomónica la existencia de zonas de distinta consistencia. Los que tienen un componente cartilaginoso importante son duros (Signo de Nélaton). Adenolinfoma o tumor de Warthin: descripto por primera vez por Hilderbrand en 1895 quien lo consideró como un quiste cervical congénito. En 1929 Warthin revisó todos los tumores de parótida tratados en la universidad de Michigan y halló dos casos. Martin y Ehrlich, en 1944, lo denominaron tumor de Warthin, término más utilizado por los cirujanos. En la literatura europea se lo denomina más comúnmente adenolinfoma, mientras que los anatomopatólogos norteamericanos lo llaman cistoadenoma papilar linfomatoso. Representa el segundo tumor en frecuencia de las glándulas salivales. Constituye del 5 al 7% de los tumores benignos. Aparece exclusivamente en la parótida, donde suele manifestarse como una masa de crecimiento lento en la prolongación inferior. En un 12% de los casos es bilateral. Predomina en hombres entre la quinta y séptima década de la vida, aunque también se presenta en niños. Es un tumor de consistencia blanda o fluctuante, bien delimitado y encapsulado, de carácter quístico, con una cavidad central que contiene un fluido espeso y filante. Histológicamente tiene vegetaciones múltiples que se proyectan hacia la cavidad quística constituida por una doble capa epitelial rodeada, a su vez, por un estroma muy rico en vasos linfáticos y tejido linfoideo. El origen de este tumor es discutido. Se postula que procede de epitelio ductal ectópico, desarrollado dentro de los ganglios linfáticos intraparotídeos. Otra teoría sostiene que no se trata de una verdadera neoplasia sino de una reacción de hipersensibilidad. La captación de Tecnecio 99 con la presencia de un área caliente es específica de esta variedad tumoral. Adenoma oxífilo, Oncocitoma o adenoma oncocítico: es un tumor raro que corresponde a menos del 1% de todos los tumores de las glándulas salivales. Se presenta más frecuentemente en varones de más de 50 años, casi siempre en la parótida. En la glándula tiroides es el tumor de células de Hürtle. Los oncocitos también forman el epitelio glandular del tumor de Warthin por lo que el oncocitoma también tiene la característica de dar imágenes centellográficas calientes con Tecnecio.
Otros adenomas
Comprende el adenoma de células basales, el de células claras y otros más raros como el alveolar y el tubular. Son los tumores menos agresivos de las glándulas salivales. Su crecimiento es muy lento. El más común de ellos es el adenoma de células basales que se halla habitualmente en las glándulas salivales menores, localizándose más frecuentemente en el labio superior. Entre las glándulas salivales mayores la más afectada es la parótida. Este tumor benigno puede tener como contrapartida maligna al carcinoma adenoquístico, del cual puede ser difícil diferenciarlo histológicamente.
Lesión linfoepitelial benigna (Tumor de Godwin): Engloba diversos cuadros caracterizados por aumento de tamaño de las glándulas salivales con atrofia del parénquima glandular, infiltración linfocitaria e islotes mioepiteliales que reemplazan a los conductos intralobulares. Obedecería a un trastorno inmunológico debido a la reacción contra la propia saliva que es confundida por el sistema inmunitario como un elemento extraño. Las manifestaciones clínicas evidentes de este trastorno constituyen la enfermedad de Mikulicz y elSíndrome de Sjögren.
Enfermedad de Mikulicz: Se caracteriza por aumento simétrico de las glándulas salivales y lagrimales. Cuando se presenta sequedad ocular, oral y rinofaríngea, junto a una afectación sistémica de carácter autoinmune, se denomina síndrome de Gougerot-Sjögren:
• Xeroftalmia
• Xerostomía
• Enfermedad sistémica: artritis reumatoidea; lupus, periarteritis nodosa, dermatomiositis, esclerodermia, etc..
Muchos enfermos responden al tratamiento médico sintomático, mientras que otros tienen serios problemas visuales, deglutorios y reiteradas infecciones bucales difíciles de controlar. Aproximadamente el 50% de los pacientes tienen síndrome de Sjögren secundario a
enfermedades conectivas sistémicas autoinmunes. La determinación sanguínea de autoanticuerpos (SS-A y SS-B) define el diagnóstico pero éstos pueden estar elevados solamente durante la enfermedad activa. En algunos casos puede ser necesaria la biopsia labial con fines diagnósticos. La forma infantil tiene poca probabilidad de desarrollar una enfermedad avanzada. Muchos casos se resuelven espontáneamente en la pubertad. La forma adulta de la enfermedad afecta en el 90 a 95% de los casos a mujeres. La edad más común de los pacientes se halla entre los 40 y 60 años. Entre el 25 y 50% de los casos está afectada la parótida en tanto que hay una hipertrofia parotídea y submaxilar en el 80% de los enfermos. Se estima que los enfermos con síndrome de Sjögren tienen un riesgo 44 veces más alto que otras personas de desarrollar un linfoma no Hodgkin. parotídeo o extraparotídeo. No existe tratamiento curativo. Se utilizan antiinflamatorios no esteroides y esteroides, lagrimas artificiales y sustitutos de la saliva.
Tumores malignos
Tumores de baja malignidad
Tumor mucoepidermoide: Representa el 25% de todas las neoplasias malignas de las glándulas salivales. El 75% de los casos corresponde a la parótida, donde es el primer tumor maligno que la afecta. Las glándulas accesorias, especialmente palatinas, son el segundo lugar de asiento más
común. En la glándula submaxilar representa el segundo tumor maligno más frecuente después del cistadenocarcinoma. Puede aparecer en la infancia o en personas de edad avanzada. Suele ser un tumor bien circunscripto; eventualmente tiene carácter infiltrativo y, a nivel del paladar, llega a ulcerarse. Hay una forma de baja y otra de alta malignidad. La primera está constituida por elementos epidermoideos y mucosos muy diferenciados. Las formas de alta malignidad están mal delimitadas, tienen carácter infiltrativo con elementos malpighianos mal diferenciados y pocas células mucosas. La extensión tumoral se hace a lo largo de las fibras nerviosas, igual que en los cilindromas. El pronóstico se basa fundamentalmente en las características infiltrativas y la eventual extensión neural. En las dos variedades las recidivas locales alcanzan un 30%. Las metástasis son más frecuentes en las formas de alta malignidad, apareciendo en un 33% de los casos, mientras que los de baja malignidad sólo dan metástasis en el 2%. A los cinco años sobreviven 80 a 95% del grupo menos maligno y el 50% de las formas más agresivas.
Tumor de células acinares: corresponde sólo al 1 ó 2% de todos los tumores salivales y el 12% de las variedades malignas. Predomina en mujeres. El 90% se presenta en la parótida como una pequeña formación tumoral encapsulada y representa el 2,5 al 4% de los tumores de esa glándula. En general respeta al facial. En los primeros años posteriores al tratamiento tiene una buena evolución pero a los 20 ó 25 años hay una supervivencia del 50% de los pacientes. Frecuentemente recidiva después de la operación. Las recidivas suelen ser más infiltrantes, aunque el pronóstico sigue siendo favorable. Las metástasis son poco frecuentes y tardías; las ganglionares se presentan en el 5% de los pacientes. El índice de sobrevida a los 5 años es del
85%.
Carcinoma adenoquístico o Cilindroma: Fue descrito por primera vez por Billroth en 1859 quien lo denominó cilindroma. El 3 a 6% de los tumores salivales pertenece a esta variedad. Es el tumor maligno más frecuente de la glándula submaxilar, donde representa el 30% de las
neoplasias que la afectan. Constituye casi la mitad de los tumores salivales del paladar y del 2 al 14% de los tumores de la glándula parótida. Tiene gran tendencia a invadir los linfáticos perineurales pero, curiosamente, no se acompaña de parálisis facial temprana. Se describen las variedades tubular, cribiforme y sólida o basaloide. Esta última forma es la más agresiva mientras que la tubular es la más favorable. Es un tumor recidivante y metastatizante, características tardías. La diseminación hematógena es más común que la linfática. Las metástasis más comunes se presentan en los pulmones, huesos e hígado. Las metástasis no contraindican la resección del tumor primario ya que su curso puede ser silencioso por mucho tiempo. Las metástasis ganglionares se hallan en el 30% de los casos. Igual que las óseas y esencialmente pulmonares, pueden aparecer 10 ó 20 años después del tumor primario. Aún éstas tienen una evolución lenta. Es un tumor radiosensible, aconsejándose la radioterapia postquirúrgica.
Tumores de alta malignidad
Se caracterizan por su rápido crecimiento e infiltración local habiendo un alto porcentaje de recidivas y metástasis precoces, tanto en ganglios locales como en pulmones, huesos, vísceras abdominales, cerebro y tejidos subcutáneos. Entre todas las variedades histológicas suman el 7% de las neoplasias salivales.
Adenocarcinoma:
Los adenocarcinomas originariamente se agruparon con el tumor de células acinares y con el carcinoma adenoquístico pero luego fue separado debido a su comportamiento e histología diferentes. Se presentan principalmente en las glándulas salivales menores, seguidas por la parótida, donde con frecuencia invade al nervio facial. Produce metástasis ganglionares y a distancia en el 50% de los casos. La sobrevida a cinco años se acerca al 30%. El grado de formación glandular es un criterio histológico para establecer el grado de malignidad. El subtipo adenocarcinoma polimorfo de bajo grado de malignidad, observado sólo en las glándulas salivales menores, tiene una lenta y benigna evolución.
Carcinoma epidermoide: es la variedad más maligna. En la parótida sólo corresponde entre el 0,3 y el 0,8% de los tumores. A su capacidad metastatizante se le suma su poder infiltrativo que lo fija rápidamente a piel y planos profundos, al mismo tiempo que invade precozmente el nervio
facial. Su asiento más frecuente es la glándula submaxilar, donde representa alrededor del 3,5% de los tumores y es más agresivo que en la parótida. Las metástasis ganglionares cervicales son infrecuentes y las distantes poco comunes. La sobrevida a cinco años es del 20%.
Carcinoma indiferenciado tiene características clínicas similares al anterior, con mayor tendencia a dar metástasis a distancia.
Carcinoma ex Adenoma pleomorfo: el adenoma pleomorfo se maligniza en el 2 al 5% de los casos, particularmente cuando recidiva. Se acompaña de metástasis ganglionares en el 15% de los casos cuando el cáncer se desarrolla primariamente sobre un adenoma pleomorfo, pero
alcanza el 40% en los cánceres implantados sobre una recidiva.
Diagnóstico
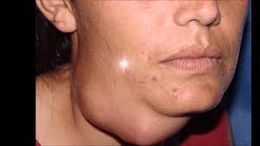
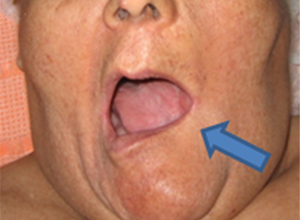
La evaluación clínica es el primer paso diagnóstico, al mismo tiempo que el esencial. Habitualmente los tumores salivales son palpables antes que visibles. Un cáncer salival puede presentarse como una masa solitaria de crecimiento lento. El dolor episódico acompañado de tumefacción glandular sugiere un proceso inflamatorio o una obstrucción al flujo salivar antes que una neoplasia. El dolor continuo o el déficit nervioso son poco frecuentes y están siempre relacionados con un proceso maligno. El dolor se presenta entre el 10 y el 30% de los pacientes con cáncer de parótida, mientras que lo manifiestan solo el 7% de los enfermos con cáncer de la glándula submaxilar. La parálisis facial se observa en un 10 a 15% de los pacientes con tumores malignos de parótida. Las ulceraciones de la cavidad oral pueden corresponder a cáncer de las glándulas salivales menores. La palpación sola, aunque de gran ayuda, es insuficiente para diferenciar los tumores benignos de los malignos. El examinador debe estar advertido de la posibilidad de que la masa sea una metástasis de un tumor primario cutáneo, melanoma, cáncer escamoso o, más raramente, de una neoplasia distante. El linfoma también puede presentarse en primer lugar en la parótida. El examen físico debe incluir la inspección de la cavidad bucal y de la orofaringe. El oído, la nasofaringe, los nervios craneanos, el cuello y la piel local deben examinarse para detectar cualquier extensión del tumor.
Medios de Diagnóstico
Biopsia: es el estudio fundamental para la planificación terapéutica en cirugía oncológica. En el caso de las glándulas salivales mayores merece consideraciones especiales por la oportunidad y manera de practicarla. Biopsia por congelación: Tiene las mismas dificultades y posibilidades diagnósticas que en cualquier otra parte de la economía. Por lo general se identifican los diferentes tipos de tumores salivales. La mayoría de los problemas se presentan en algunos adenomas monomorfos y en los linfomas. Podrá solicitarse en el curso de una parotidectomía superficial ante la duda diagnóstica. Se emplea para determinar los márgenes de la resección en las neoplasias malignas. Para la submaxilar la pieza de biopsia debe ser la resección glandular total, independientemente del tipo histológico del tumor.
Biopsia incisional diferida: no tiene ninguna indicación en los tumores parotídeos o submaxilares. Solamente se justifica en algunos casos de hipertrofia o inflamaciones crónicas.
Biopsia escisional: en el caso de la parótida, la biopsia escisional mínima consiste en la parotidectomía superficial para los tumores del lóbulo superficial y la total para los del lóbulo profundo. Para la submaxilar la escisión consiste en la submaxilectomía.
Biopsia por punción: la biopsia por punción con aguja gruesa es de gran ayuda para diferenciar las neoplasias de las enfermedades no neoplásicas y las metástasis o los cánceres avanzados inoperables. No debe practicarse en los enfermos operables, en los que deberá seguirse el criterio anteriormente señalado.
Punción aspiración con aguja fina: la sensibilidad y especificidad de este método son suficientemente altas para justificar la aceptación que ha tenido en las últimas décadas como procedimiento diagnóstico preoperatorio. Sin embargo, su utilización sistemática en la práctica clínica es controvertida. Su indicación no se discute en las siguientes circunstancias: 1º Población infantil 2º Probabilidad de sialadenitis inflamatoria o autoinmune (enfermedad granulomatosa, sialadenitis obstructiva, lesión linfoepitelial) 3º Lesión salival formando parte de un proceso generalizado (síndrome de Sjögren, quiste linfoepitelial en pacientes con HIV)
Imágenes: Las modernas técnicas de examen han cambiado sustancialmente la metodología de diagnóstico por imágenes de las glándulas salivales. Actualmente se pone énfasis en la ecografía, la tomografía computada y la resonancia magnética en vez de las radiografías y sialografías, utilizadas ampliamente hasta hace unos 10 ó 15 años. Las distintas técnicas de imágenes definen la configuración de las glándulas salivales y de las lesiones que en ellas se desarrollan, aunque su utilidad es discutida en las masas superficiales, móviles y solitarias. En la literatura especializada no está establecido el rendimiento y las indicaciones precisas de cada método. La ecografía es un estudio simple y de bajo costo. Se pueden evaluar las glándulas salivales y las cadenas ganglionares yugugulocarotídeas. Casi todos los tumores salivales se manifiestan con imágenes ecográficas similares, sin poder determinarse con precisión diagnóstica la naturaleza del tumor, excepto sus características sólidas o quísticas. Los adenomas pleomorfos suelen ser hipoecoicos y bien delimitados. El tumor de Warthin es parecido, salvo la frecuente presencia de quistes y ocasional multiplicidad de focos tumorales. Los carcinomas también son hipoecoicos y en la TAC son hiperdensos. El contraste iodado los tiñe en forma homogénea o heterogénea. En general, los procesos inflamatorios de las glándulas salivales son mejor evidenciados por TAC en tanto que los tumores se evalúan mejor con RM. En los niños y adolescentes con procesos inflamatorios o tumores superficiales se debe dar preferencia a la ecografía, para evitar la radiación. Se reserva la RM para estudiar los tumores profundos. Durante mucho tiempo utilizamos la TAC sistemáticamente en los cánceres de glándulas salivales mayores para una mejor estadificación. En una revisión que efectuamos en el año 1998 advertimos que en ningún caso la TAC mostró ganglios no detectados en el examen clínico. Por esta razón hemos dejado de utilizarla con esos fines y sólo la empleamos para valorar el tumor cuando se localiza en el lóbulo profundo o esté fijo a las estructuras vecinas, para evaluar las posibilidades de resección. Las masas del lóbulo profundo se definen muy bien en la TAC. En algunas circunstancias puede ser útil combinar el estudio con una sialografía (sialografía bajo TAC), pero esta modalidad de examen es de rara necesidad en la actualidad porque los cortes de 2 mm brindan suficiente información. El contraste endovenoso permite diferenciar las masas que se originan en el lóbulo profundo de la parótida de las que nacen en el espacio parafaríngeo, separadas por una banda adiposa. La TAC también tiene indicaciones para el estudio de las metástasis, sea para documentarlas o para efectuar punciones guiadas de las mismas. La invasión local se demuestra por ECO, TAC o RMN. En los últimos años se ha avanzado en la definición de las imágenes tumorales por RMN, pretendiéndose alcanzar un diagnóstico preciso del tipo de tumor. Por lo general los carcinomas de bajo grado tienen un contenido acuoso en su material seroso y mucoide, por lo que en la RMN emiten una señal hipointensa y se tornan hiperintensos en la ponderación del T2. Los carcinomas de alto grado de malignidad, en cambio, suelen ser de bajo contenido acuoso por lo que emiten bajas señales en la ponderación del T1 y del T2 celular.
Sialografía: Ha sido el método más ampliamente empleado para estudiar la patología de las glándulas parótida y submaxilar hasta la aparición de la TAC. Todavía se mantiene como el medio más detallado para mostrar el sistema canalicular. Consiste en canular el conducto excretor de la glándula e inyectar un par de mililitros de sustancia de contraste (Iodolipol). Con el advenimiento y perfeccionamiento de la TAC, el procedimiento se ha refinado realizándolo con el estudio digital por sustracción. Sin embargo, en la actualidad hay pocas situaciones en las que es necesaria la realización de la sialografía ya que los cortes finos de la TAC brindan suficiente información sobre el sistema canalicular. La sialografía está contraindicada en los pacientes que tienen una infección activa de las glándulas o son alérgicos a la sustancia de contraste. Centellograma: aunque este estudio brinda información específica en el tumor de Warthin y el oncocitoma, tiene un limitado uso debido a que no influye en la toma de decisión terapéutica.
Factores Pronósticos
Tamaño del tumor: es reconocido como un importante factor pronóstico. En una revisión de Spiro y colaboradores la supervivencia a 5 años de pacientes con tumores de hasta 3 cm fue del 85%, en tanto que para los tumores de 3 a 6 cm fue del 67% y para los de más de 6 cm fue tan sólo del 14%. El pronóstico también es malo cuando el tumor invade la piel o los tejidos blando o el hueso.
Metástasis ganglionares: como en cualquier otro tumor de cabeza y cuello, afectan desfavorablemente el pronóstico. La glándula submaxilar es la que suele presentar mayor incidencia de metástasis ganglionares, seguida por la glándula parótida y las glándulas salivales menores. El porcentaje de metástasis ganglionares en las neoplasias malignas de las glándulas salivales es diferente según el tipo histológico.
Metástasis distante: las metástasis a distancia del carcinoma de la glándula parótida se halla en alrededor del 20% de los casos. La mayor incidencia corresponde al carcinoma adenoquístico y al indiferenciado. Los órganos más afectados son pulmón, hueso y encéfalo. Muchas veces las metástasis aparecen después de los 5 años del tratamiento.
Estadio: según el tamaño, estado ganglionar y metástasis, se determina el estadio del tumor. Este, por sí mismo, determina el pronóstico del paciente pero también conviene considerar por separado otros factores que inciden sobre la supervivencia.
La parálisis del nervio facial asociada a un tumor parotídeo es signo inequívoco de neoplasia maligna y empobrece su pronóstico. En algunas estadísticas la supervivencia a 5 años alcanza apenas al 10% de los casos y a 10 años la mortalidad es del 100%. Otras series refieren una supervivencia de un 32,5% de estos enfermos. En nuestra casuística no hemos observado ninguna sobrevida de pacientes con carcinoma parotídeo y parálisis facial por más de 2 años. Los pacientes con dolor debido al tumor maligno salival suelen tener un peor pronóstico que aquellos asintomáticos.
Características histológicas: como ya lo hemos señalado, el pronóstico está relacionado con la agresividad del tumor. Las neoplasias de bajo grado de malignidad tienen índices de supervivencia a 5 años del 90%, mientras que las de alto grado de malignidad están alrededor del 20%. Solamente el carcinoma de células acinares y el mucoepidermoide de bajo grado tiene índices de supervivencia a 5 y 10 años comparables. Localización: cabe esperar que los tumores que se presentan en las glándulas salivales menores tengan mayor probabilidad de ser malignos que los de la submaxilar y estos más que los que se localizan en la parótida. Recidiva:es un factor que empobrece el pronóstico. En la glándula parótida se observan recidivas tumorales entre el 27 y 38% de los casos. Sexo: se ha visto que las mujeres tienen una mejor supervivencia que los varones.
Fuentes
- Sitio Web: http://www.sld.cu/galerias/pdf/sitios/cirugiamaxilo/tumoresglandulassalivales.pdf
- Sitio Web: https://medlineplus.gov/spanish/ency/article/001040.htm
- Sitio Web: https://www.cancer.gov/espanol/tipos/cabeza-cuello/paciente/tratamiento-glandulas-salivales-pdq
- Sitio Web: http://www.msdmanuals.com/es/professional/trastornos-otorrinolaringol%C3%B3gico/tumores-de-la-cabeza-y-el-cuello/tumores-de-las-gl%C3%A1ndulas-salivales
- Sitio Web: http://seorl.net/PDF/cabeza%20cuello%20y%20plastica/148%20-%20PATOLOG%C3%8DA%20TUMORAL%20DE%20LAS%20GL%C3%81NDULAS%20SALIVARES.pdf?boxtype=pdf&g=false&s=false&s2=false&r=wide