Coagulación de la sangre
| ||||
Mantener la sangre en estado líquido y sin coágulos dentro de los vasos sanguíneos normales y estar preparado para formar rápidamente un tapón hemostático localizado en el punto de lesión vascular.
Sumario
Espasmo Vascular
Después de la lesión inicial, se produce el espasmo vascular o sea una vasoconstricción arteriolar de breve duración, que en gran parte se atribuye a mecanismos neurógenos reflejos y que se acentúa con la secreción local de ciertos factores, como la endotelina, un potente vasoconstrictor derivado del endotelio y el tromboxano (TxA2) sintetizado por las plaquetas, el cual es un importante vasoconstrictor local.
La constricción de una arteriola o arteria pequeña lesionada puede ser tan notable que se oblitere su luz. Sin embargo las paredes arteriales seccionadas longitudinalmente o de manera irregular, no se contraen de modo que la luz de la arteria se ocluya y la hemorragia continúa.
Hemostasia Primaria
Las plaquetas se adhieren a la matriz extracelular expuesta mediante el factor de von Willebrand (vWF), y se activan, cambiando de forma y liberando sus granulaciones; el difosfato de adenosina (ADP) y el tromboxano A2 (TxA2) liberados, ponen en marcha una reacción autocatalítica, que conduce a la formación de un agregado creciente de plaquetas: el tapón hemostático primario, es decir, la lesión del endotelio deja al descubierto la matriz extracelular subendotelial (MEC), de intenso poder trombógeno, que permite a las plaquetas adherirse y activarse, es decir, sufrir un cambio de forma y vaciar sus granulaciones secretorias.
En pocos minutos, los productos secretados atraen a otras plaquetas y se forma el tapón hemostático; éste es el proceso de la hemostasia primaria. A partir de este momento se inicia el proceso de la coagulación.
Etapas de la coagulación
El proceso de la coagulación tiene tres etapas:
- La formación del activador de protrombina.
- Conversión de protrombina en trombina.
- Conversión de fibrinógeno en fibrina.
El activador de protrombina puede formarse por dos vías una extrínseca y otra intrínseca
La vía extrínseca es más rápida, se inicia con la lesión de la pared del vaso o de los tejidos vecinos, liberándose el factor tisular o tromboplastina tisular que inicia una serie de reacciones enzimáticas hasta formar el activador de protrombina.
La vía intrínseca es más lenta, se inicia con el traumatismo de la propia sangre o con la exposición de la sangre al colágeno de un vaso lesionado. El traumatismo sanguíneo provoca la activación del factor XII y la liberación de fosfolípidos plaquetarios, a partir de aquí se inicia la cascada enzimática que culmina con la formación del activador de protrombina.
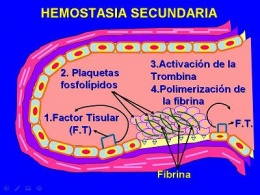
Hemostasia Secundaria
El factor tisular, que es un factor procoagulante unido a la membrana y sintetizado por el endotelio, también queda al descubierto en el sitio de la lesión. Este factor actúa junto a los factores secretados por las plaquetas para activar la cascada de la coagulación, y culmina con la activación de la trombina.
La trombina, a su vez, convierte al fibrinógeno en fibrina insoluble, que acaba depositándose localmente. También produce un nuevo reclutamiento de plaquetas y la liberación de sus granulaciones. Esta serie de fenómenos, denominados hemostasia secundaria, dura más tiempo que la formación del tapón plaquetario.
La activación local de la cascada de la coagulación, donde participan el factor tisular y los fosfolípidos plaquetarios, da lugar a la polimerización de la fibrina, que aglutina o cimenta a las plaquetas en un tapón hemostático secundario definitivo.
Retracción del coágulo
Pocos minutos después de formarse el coágulo empieza a contraerse y suele exprimir la mayor parte del líquido de su interior, el que se denomina suero, este no tiene fibrinógeno ni otros factores de la coagulación por lo cual no coagula, a esto se denomina retracción del coágulo.
La trombina y los iones de calcio liberados por las plaquetas activan o aceleran la contracción, esto favorece la unión de los bordes del vaso lesionado contribuyendo a la hemostasia final.
Posteriormente el coágulo puede ser invadido por fibroblastos que sintetizan tejido conectivo, favorecido por el factor de crecimiento liberado por las plaquetas con lo cual se organiza de manera fibrosa o puede disolverse a través del proceso de fibrinolisis.
Prevención de la coagulación
Entre los factores que evitan la coagulación en el sistema vascular normal se encuentran: Los de la superficie endotelial ,dentro de este:
- La lisura de la superficie endotelial evita la activación por contacto del sistema intrínseco de la coagulación.
- Capa de glucocálix, mucopolisacárido adsorbido a la superficie del endotelio, que repele los factores de la coagulación y las plaquetas impidiendo que se active la coagulación.
Por otra parte no se activa la trombomodulina, proteína que se une a la trombina e impide que esta participe en la coagulación, además el complejo trombomodulina-trombina, activa una proteína plasmática, llamada proteína C que actúa como anticoagulante al inactivar los factores V y VIII activados.
Las sustancias de acción antitrombínica
Entre las sustancias que tienen acción antitrombínica se encuentran
- Los filamentos de fibrina que adsorben la mayor parte de la trombina producida durante la formación del coágulo, suprimiendo la trombina de la sangre.
- La trombina no adsorbida a la fibrina se combina con rapidez con la antitrombina III o cofactor antitrombina-heparina, bloqueando la acción de la trombina sobre el fibrinógeno y por consiguiente la formación del coágulo.
Fuente
Ch.4 Haemodynamic diseases. Kumar: Robbins and Cotran Pathologic Basis of Disease 8th Ed. 2009 Saunders (Elsevier) Cap. 27 Líquidos corporales circulantes. "William F. Ganong: Fisiología médica" 20° Ed. en español. 2006 Manual Moderno