Diabetes mellitus
| ||||||||||
Diabetes Mellitus. Es un síndrome heterogéneo originado por la Interacción genético-ambiental, caracterizado por una Hiperglucemia crónica, consecuencia de un déficit en la secreción o acción de la insulina, que origina complicaciones agudas y crónicas. La importancia de un plan de alimentación en el manejo de la diabetes: Los niveles del azúcar en la sangre pueden ser controlados, hasta cierto punto, por medio de una dieta apropiada, ejercicio y el mantener un peso saludable. Un estilo de vida saludable también puede ayudarle a controlar o bajar su presión sanguínea y a controlar las grasas en la sangre, reduciendo el riesgo de la cardiopatía.
Sumario
Etimología
Proviene del Latín diabetes. Como término para referirse a la enfermedad caracterizada por la eliminación de grandes cantidades de orina ("poliuria"), empieza a usarse en el siglo I en el sentido etimológico de paso, aludiendo al paso de orina de la poliuria. Fue acuñado por el filósofo griego Arateus de Cappadocia. La palabra Mellitus (griego mel, miel) se agregó en 1675 por Thomas Willis cuando notó que la orina de un paciente diabético tenía sabor dulce.
Generalidades
La Diabetes mellitus (DM) es hoy día un problema creciente de salud tanto para el mundo desarrollado como subdesarrollado. En 1994 existían 100 millones de personas con Diabetes, 165 millones en el año 2000.
Las personas con Diabetes tienen una esperanza de vida reducida y una mortalidad dos veces mayor que la población general. Una mejoría en el cuidado de la diabetes aumentaría la esperanza de vida de estas personas, pero esto a su vez llevaría una mayor incidencia de complicaciones micro vasculares (Nefropatía y Retinopatía) y macro vasculares (Enfermedades coronarias, cerebro vasculares y vasculares periféricas ya que la edad y la duración de la Diabetes son los principales factores de riesgo no controlables, por lo que será necesario aplicar los conocimientos existentes o desarrollar tecnologías capaces de prevenir la aparición de la enfermedad y de sus complicaciones, lo que contribuirá a reducir la carga económica que origina en la sociedad, que se concentra sobre todo en los gastos de hospitalización provocados por las complicaciones.
Por estas razones, la 42 Asamblea Mundial de la Salud del 29 de mayo de 1989, emitió la Resolución WAH 42.36, en la que se insta a los Estados Miembros a determinar la importancia nacional de la Diabetes, aplicar medidas poblacionales locales para prevenir y controlarla, promover colaboraciones interestatales para el adiestramiento y educación continuada sobre las acciones cotidianas que conlleva el tratamiento de las personas con Diabetes, así como las acciones de salud pública, estableciendo un enfoque integrado a nivel de la comunidad.
Clasificación y criterios diagnósticos: La clasificación actual propuesta por un Reporte de consultantes de la OMS, sobre la base de lo preconizado de un Comité de Expertos de la Asociación Americana de Diabetes, es como sigue:
Clasificación Etiológica: (Abreviada)
- Diabetes mellitus tipo 1 (destrucción de Células Beta, que lleva a una ausencia absoluta de insulina).
- Auto inmune (presencia de ciertos tipos de anticuerpos circulantes, especialmente al debut).
- Idiopática.
- Diabetes mellitus tipo 2 (insulino resistencia con insuficiencia relativa de insulina o defecto secretorio con o sin resistencia a la insulina).
- Otros tipos específicos.
- Defectos genéticos de la función de células Beta.
- Defectos genéticos de la acción insulínica.
- Enfermedades del Páncreas exocrino.
- Enfermedades endocrinas
- Inducida por medicamentos o sustancias químicas.
- Infecciones.
- Formas raras de origen inmunológico.
- Otros Síndromes genéticos a veces asociados a DM.
- Diabetes Gestacional.
Se refiere a la Diabetes o TGA que se detecta durante el embarazo, independiente que después de transcurrido éste, la persona continúe con la intolerancia a la glucosa o no. Es necesario reclasificar a las seis semanas después del parto.
Patogenia DM I
- Se caracteriza por destrucción selectiva de las células + heterogeneidad de las lesiones de los islotes:
Islotes normales sin infiltrado + - Islotes con células infiltrados + - Islotes seudo atróficos sin infiltrado Esto puede ser la base del desarrollo de una DM-1A Los islotes de la DM-1A: sobre expresan los HLA de clase I,expresan moléculas del HLA clase II en las células β,expresan interferón α y sobre regulan las moléculas FAS en célula de islotes La forma en que el sistema inmune destruye las células no se conoce: - las células T que expresan el ligando Fas pueden inducir la apoptosis de las células - las citocinas y los CD8 puede que contribuyan a la destrucción de las células Páncreas de pacientes con DM de larga evolución: tiene islotes seudo atróficos sin marcadores de activación auto inmune, pero algunos tienen insulinitis.
Hay riesgo 15 veces mayor de padecer DM en familiares de 1º grado de pacientes DM-1 - Esta puede aparecer en pacientes sin familiares de 1º grado que la padezcan - Los casos esporádicos se deben a que el 40% de la población portan los alelos HLA (de alto riesgo para padecer DM-1A) - Pero hay factores ambientales, aleatorios que contribuyen al riesgo de DM - Los factores genéticos también influyen en la expresión de los Anticuerpos (Ac) anti Islotes Enfermedades Auto inmunes (AI)I asociadas La DM-1A es una enfermedad de mecanismo AI en personas genéticamente susceptibles por lo que la mayoría de estos pacientes tienen al menos una enfermedad AI más: Tiroiditis de Hashimoto (Ac peroxidasa/Tg) Enfermedad celíaca (Ac transglutaminasa) E. Addison (Ac 21 OH lasa) Anemia perniciosa (AAc células parietales) Locus de la Insulina Las variaciones en el número de elementos nucleótidos repetidos 5 del gen de la Insulina se asocian con el desarrollo de DM-1A En órganos linfoides hay células que expresan Ag periféricos, como los Ag producidos por la Insulina y esto a Tolerancia y disminución del riesgo de DM Otros loci Los genes AIRE, x PID, HLA y el gen de la Insulina contribuyen al desarrollo de la DM Se han propuesto otros genes: iddm 1, 2, 5, 15 Todavía no está claro si la DM-1A es de origen poli génico con pequeños efectos de muchos genes u oligogénico pero heterogéneo.
La tipificación HLA se usa para definir el riesgo al nacimiento. Uno de los problemas más temidos, por lo que afecta la calidad de vida de los diabéticos, es la aparición de ulceras en los pies como secuela de dos de las complicaciones crónicas más habituales de esta enfermedad, la neuropatía periférica y la insuficiencia vascular.
Clasificación
En junio de 1997, tras un acuerdo formulado por un Comité de expertos de la ADA y de la OMS, se propone una nueva clasificación de la diabetes, así como nuevos métodos de cribado y de diagnóstico. En esta nueva clasificación, se eliminan los términos de insulino–dependiente y no–insulinodependiente y se introducen los términos de diabetes tipo 1 y 2 (con números arábigos para evitar confusiones).
La nueva clasificación queda de la siguente manera: La diabetes mellitus (DM) o diabetes sacarina es un síndrome orgánico, multisistémico y crónico que se caracteriza por un aumento de los niveles de glucosa en la sangre (hiperglucemia). Es causada por la baja producción de la hormona insulina, secretada por las células β del páncreas, o por su inadecuado uso por parte del cuerpo,2 3 que repercutirá en el metabolismo de los carbohidratos, lípidos y proteínas. Sus síntomas principales son emisión excesiva de orina (poliuria), aumento anormal de la necesidad de comer (polifagia), incremento de la sed (polidipsia), y pérdida de peso sin razón aparente.
La Organización Mundial de la Salud reconoce tres formas de diabetes mellitus: tipo 1, tipo 2 y diabetes gestacional (ocurre durante el embarazo), 3 cada una con diferentes causas y con distinta incidencia. Varios procesos patológicos están involucrados en el desarrollo de la diabetes, le confieren un carácter autoinmune, característico de la DM tipo 1, hereditario y resistencia del cuerpo a la acción de la insulina, como ocurre en la DM tipo 2. Para el 2000, se estimó que alrededor de 171 millones de personas eran diabéticos en el mundo y que llegarán a 370 millones en 2030.
Este padecimiento causa diversas complicaciones, dañando frecuentemente a ojos, riñones, nervios y vasos sanguíneos. Sus complicaciones agudas son (hipoglucemia, cetoacidosis, coma hiperosmolar no cetósico) consecuencia de un control inadecuado de la enfermedad mientras sus complicaciones crónicas (cardiovasculares, nefropatías, retinopatías, neuropatías y daños microvasculares) son consecuencia del progreso de la enfermedad. El Día Mundial de la Diabetes se conmemora el 14 de noviembre.
Tipos de Diabetes
- Diabetes mellitus tipo 1, diabetes mediada por procesos autoinmunes diabetes idiopática.
- Diabetes mellitus tipo 2.
- Alteración del metabolismo de la glucosa.
- Diabetes gestacional.
- Otros tipos de diabetes.
Diabetes mellitus tipo 1
Este tipo de diabetes corresponde a la llamada antiguamente Diabetes Insulino dependiente o Diabetes de comienzo juvenil. Se presenta mayormente en individuos jóvenes, aunque puede aparecer en cualquier etapa de la vida, y se caracteriza por la nula producción de insulina debida a la destrucción autoinmune de las células β de los Islotes de Langerhans del páncreas mediadas por las células T.6.
Se suele diagnosticar antes de los 30 años de edad, y afecta a cerca de 4.9 millones de personas en todo el mundo, de las que 1,27 millones son europeos, lo que arroja una prevalencia del 0,19 por ciento de la población total, aunque la prevalencia más alta, de 0,25 por ciento, se encuentra en América del Norte, variaciones que reflejan la distinta susceptibilidad genética entre poblaciones.
Diabetes mediada por procesos autopinmunes
Representa la mayoría de los casos de la diabetes tipo 1 y es debida a una destrucción autoinmune la célula beta pancreática. Aunque puede ocurrir a cualquier edad, lo más frecuente es que aparezca en la infancia o adolescencia y se suele aparecer de forma brusca, siendo frecuente la cetoacidosis. Habitualmente el peso puede ser normal o por debajo de lo normal pero la obesidad no debe excluir el diagnóstico. Estos pacioentes pueden presentar otras enfermedades autoinmunes como la enfermedad de Graves, Tiroiditis de Hashimoto, Enfermedad de Addison, vitiligo y anemia perniciosa.
Diabetes idiomática Es de etiología desconocida y tiene un fuerte factor hereditario, no hay fenómenos autoinmunes y no se asocia al HLA. Estos individuos pueden tener cetoacidosis y presentar diversos grados de deficiencia insulínica. La necesidad absoluta de insulina puede aparecer y desaparecer. Caracterizada por destrucción de la célula beta, que habitualmente lleva a deficit absoluto de insulina. Hay dos formas:
- Diabetes Mellitus mediada por procesos inmunes. La destrucción de la célula beta resulta de un proceso autoinmune.
- Diabetes Mellitus idiopática: etiología desconocida.
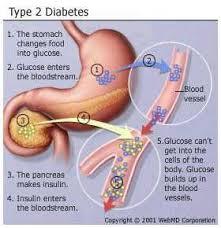
Diabetes mellitus tipo 2
Se caracteriza por un complejo mecanismo fisiopatológico, cuyo rasgo principal es el déficit relativo de producción de insulina y una deficiente utilización periférica por los tejidos de glucosa (resistencia a la insulina), esto quiere decir que los receptores de las células que se encargan de facilitar la entrada de la insulina a la propia célula están dañados. Se desarrolla a menudo en etapas adultas de la vida, y es muy frecuente la asociación con la obesidad; anteriormente llamada diabetes del adulto o diabetes relacionada con la obesidad. Varios fármacos y otras causas pueden, sin embargo, causar este tipo de diabetes. Es muy frecuente la diabetes tipo 2 asociada a la toma prolongada de corticoides, frecuentemente asociada a la hemocromatosis no tratada. Insulinorresitencia.
La diabetes tipo 2 representa un 80%–90% de todos los pacientes diabéticos. Su comienzo suele ser en la vida adulta y se caracteriza por una resistencia insulínica asociada con frecuencia a un déficit relativo a la insulina. Representa el 90-95% de los pacientes con diabetes mellitas. Estos pacientes suelen ser obesos y su comienzo normalmente es insidioso siendo raros lo episodios de cetoacidosis, aunque puede aparecer en situaciones de stress o infección.
El riesgo de aparición de este tipo de diabetes, aumenta con la edad, el peso y la falta de actividad física y es más frecuente en mujeres con diabetes gestacional y en individuos con hipertensión y dislipemia. No precisan insulina para mantener la vida aunque pueden requerirla para conseguir el control glucémico. Aunque se sabe que tiene una fuerte predisposición genética, este factor no está claramente definido. Caracterizada por resistencia insulínica, que habitualmente se acompaña de un deficit relativo de insulina. Puede variar desde resistencia insulínica predominante con deficit relativo de insulina a deficit insulínico predominate con alguna resistencia insulínica.
Alteración del metabolismo de la glucosa
Se incluyen dos categorías que se consideran factores de riesgo para futura diabetes y enfemedad cardiovascular:
- Glucemia basal alterada (IFG: Impaired Fasting Glucose). Nueva categoría incluida en la clasificación de la diabetes. Cuando la glucemia basal es menor e iguala 110 mg/dl y menor de 126 mg/dl. #Tolerancia alterada a la glucosa (TAG o IGT. Imaireg Glucosa Tolerante). Es un estado metabólico intermedio entre la normalidad y la diabetes. Es factor de riesgo para diabetes y enfermedad cardiovascular.
- Glucemia Basal Alterada: Glucemia plasmática basal por encima de los valores normales y menor que el valor diagnóstico de Diabetes.
- Tolerancia alterada a la Glucosa: Glucemia plasmática mayor que los valores normales y menor que los diagnóstico de diabetes tras sobrecarga de 75 gramos de glucosa.
Diabetes Mellitus Gestacional
La también llamada diabetes del embarazo aparece durante la gestación en un porcentaje de 1% a 14% de las pacientes, y casi siempre debuta entre las semanas 24 y 28 del embarazo. En ocasiones puede persistir después del parto y se asocia a incremento de trastornos en la madre (hipertensión o presión arterial elevada, infecciones vaginales y en vías urinarias, parto prematuro y cesárea) y daños graves al bebé (muerte fetal o macrosomía, esto es, crecimiento exagerado del producto debido a que está expuesto a mayor cantidad de glucosa que la habitual, esto se debe a que estimula su páncreas y segrega abundante insulina que contribuye a incrementar su desarrollo, lo que puede generarle lesiones al momento de pasar por el canal de parto).
El embarazo constituye un esfuerzo metabólico en el cuerpo de la madre, ya que el bebé utiliza sus órganos para obtener alimento (energía), oxígeno y eliminar sus desechos. Por esta razón, la mujer que se embaraza tiene mayor posibilidad de presentar una deficiencia de la hormona que permite que el azúcar o glucosa sea empleada por las célula (insulina), haciendo que se presente este problema.
Ocurre en el 2,5% de todos los embarazos. Comienza o se diagnostica por primera vez en el embarazo. Estas mujeres tienen a corto, medio o largo plazo, mayor riesgo de desarrollar DM2. La también llamada diabetes del embarazo aparece durante la gestación en un porcentaje de 1% a 14% de las pacientes, y casi siempre debuta entre las semanas 24 y 28 del embarazo.
En ocasiones puede persistir después del parto y se asocia a incremento de trastornos en la madre (hipertensión o presión arterial elevada, infecciones vaginales y en vías urinarias, parto prematuro y cesárea) y daños graves al bebé (muerte fetal o macrosomía, esto es, crecimiento exagerado del producto debido a que está expuesto a mayor cantidad de glucosa que la habitual, esto se debe a que estimula su páncreas y segrega abundante insulina que contribuye a incrementar su desarrollo, lo que puede generarle lesiones al momento de pasar por el canal de parto). El embarazo constituye un esfuerzo metabólico en el cuerpo de la madre, ya que el bebé utiliza sus órganos para obtener alimento (energía), oxígeno y eliminar sus desechos.
Por esta razón, la mujer que se embaraza tiene mayor posibilidad de presentar una deficiencia de la hormona que permite que el azúcar o glucosa sea empleada por las célula (insulina), haciendo que se presente este problema.8 Sin cambios en la definición.
Otros tipos de diabetes mellitus
Otros tipos de diabetes mellitus menores (menor de 5% de todos los casos diagnosticados):
- Tipo 3A: defecto genético en las células beta.
- Tipo 3B: resistencia a la insulina determinada genéticamente. Tipo 3C: enfermedades del páncreas.
- Tipo 3D: causada por defectos hormonales.
- Tipo 3E: causada por compuestos químicos o fármacos.
Síntomas y signos de la diabetes mellitus no tratada
En el caso de que todavía no se haya diagnosticado la DM ni comenzado su tratamiento, o que no esté bien tratada, se pueden encontrar los siguientes signos (derivados de un exceso de glucosa en sangre, ya sea de forma puntual o contínua): Signos y síntomas mas frecuentes:
- Poliuria, polidipsia y polifagia.
- Pérdida de peso a pesar de la polifagia.
- Fatiga o cansancio.
- Cambios en la agudeza visual.
Signos y síntomas menos frecuentes
- Vaginitis en mujeres, balanitis en hombres.
- Aparición de glucosa en la orina u orina con sabor dulce.
- Ausencia de la menstruación en mujeres.
- Aparición de impotencia en los hombres.
- Dolor abdominal.
- Hormigueo o adormecimiento de manos y pies, piel seca, úlceras o heridas que cicatrizan lentamente.
- Debilidad.
- Irritabilidad.
- Cambios de ánimo.
- Náuseas y vómitos.
- Aliento con olor a manzana.
Causas
En un principio se pensaba que el factor que predisponía para la enfermedad era un consumo alto de hidratos de carbono de rápida absorción. Después se vio que no había un aumento de las probabilidades de contraer Diabetes mellitus en relación con los hidratos de carbono de asimilación lenta.
Actualmente se piensa que los factores más importantes en la aparición de una diabetes tipo 2 son, además de una posible resistencia a la insulina e, el exceso de peso y la falta de ejercicio. De hecho, la obesidad abdominal se asocia con elevados niveles de ácidos grasos libres, los que podrían participar en la insulino-resistencia y en el daño a la célula beta-pancreática. Para la diabetes tipo 1 priman, fundamentalmente, la herencia genética, o bien, alguna patología que influya en el funcionamiento del páncreas (diabetes tipo 1 fulminante).
La actividad física mejora la administración de las reservas de azúcares del cuerpo y actúa de reguladora de las glucemias. Las reservas de aumentan y se dosifican mejor cuando el cuerpo está en forma, ya se queman con más facilidad, reservando más los hidratos de carbono para esfuerzo intensos o en caso de que la actividad sea muy larga que las reservas aguanten más tiempo. En realidad las causas de Diabetes todo tipo2 son mayoritariamente desconocidas, y por ende, no existe ninguna estrategia de prevención.
Diagnóstico
Se basa en la medición única o continua (hasta 2 veces) de la concentración de glucosa en plasma. La Organización Mundial de la Salud (OMS) estableció los siguientes criterios en 1999 para establecer con precisión el diagnóstico:
- Síntomas clásicos de la enfermedad (Poliuria, Polidipsia, Polifagia y Perdida de peso inexplicable) más una toma sanguínea casual o al azar con cifras mayores o iguales de 200mg/dl (11.1mmol/L).
- Medición de glucosa en plasma en ayunas mayor o igual a 126mg/dl (7.0mmol/L). Ayuno se define como no haber ingerido alimentos en al menos 8 horas.
- La prueba de tolerancia a la glucosa oral (curva de tolerancia a la glucosa). La medición en plasma se hace dos horas posteriores a la ingesta de 75g de glucosa en 30ml de agua; la prueba es positiva con cifras mayores o iguales a 200 mg/dl.
Estilo de vida
La importancia de un plan de alimentación en el manejo de la diabetes: Los niveles del azúcar en la sangre pueden ser controlados, hasta cierto punto, por medio de una dieta apropiada, ejercicio y el mantener un peso saludable. Un estilo de vida saludable también puede ayudarle a controlar o bajar su presión sanguínea y a controlar las grasas en la sangre, reduciendo el riesgo de la cardiopatía.
Un plan de alimentación apropiado debería incluir la repartición de comidas pequeñas a través del día para mantener los niveles del azúcar en la sangre estables. Consumir una comida grande solo una o dos veces al día puede causar niveles extremos de azúcar altos o bajos. Además, si el régimen de ejercicio se cambia, deben hacerse los cambios correspondientes en la dieta, para mantener el control del peso y para controlar los niveles del azúcar en la sangre.
Tenga o no tenga diabetes, el seguir las guías de la pirámide de los alimentos creada por el Departamento de Agricultura de Estados Unidos (US Department of Agriculture), para una alimentación apropiada es beneficioso para su salud. La pirámide de los alimentos está construida como una pirámide para demostrar una base de granos, pan, cereal, arroz y pasta (los más necesitados por nuestro cuerpo) con las grasas, los aceites y los dulces en la punta de la pirámide, demostrando que nuestros cuerpos solo necesitan una cantidad limitada de éstos. De acuerdo con la pirámide de los alimentos, el consumo diario de los alimentos debería incluir lo siguiente:
- 6–11 porciones de vegetales almidonados, granos, y fríjoles.
- 3–5 porciones de vegetales.
- 2–4 porciones de frutas.
- 2–3 porciones de leche y yogurt.
- 2–3 porciones de alimentos que contienen proteína.
- Cantidades pequeñas de grasas y aceites.
- Cantidades pequeñas de comidas dulces.
El número de porciones de cada grupo alimenticio puede variar para una persona con diabetes, basándose en el tratamiento recomendado, las metas para la diabetes, las calorías consumidas y el estilo de vida. Siempre consulte con su médico o con un dietista certificado (su sigla en inglés RD) para sus recomendaciones dietéticas.
Los Almidones proveen energía para el cuerpo, vitaminas, minerales y fibra. Aun cuando están llenos de carbohidratos que elevan los niveles de azúcar rápidamente, los almidones son esenciales para una dieta saludable. Ejemplos de almidones incluyen los siguientes:
- El pan.
- Los granos.
- La pasta.
- El Cereal.
- Ciertos vegetales.
Los Vegetales contienen vitaminas y minerales que son esenciales para el cuerpo. Algunos vegetales también contienen fibra. Ya que ellos son bajos en calorías cuando se comen crudos o cuando se cocinan, a las personas con diabetes se les anima a consumir suficientes vegetales. Sin embargo, las personas que tienen diabetes todavía necesitan contar los carbohidratos cuando comen sus vegetales, pues aún los vegetales no almidonados contienen algunos carbohidratos .
Las frutas proveen energía, vitaminas, minerales y fibra. Cómo y cuándo se comen las frutas o se beben los jugos de fruta para una persona que tiene diabetes es muy específico para ese individuo. Ciertas frutas pueden afectar los niveles del azúcar en la sangre y puede ser necesario que una persona experimente con varias frutas para determinar como éstas le afectan a su cuerpo a través del monitoreo regular del nivel del azúcar en la sangre. La leche y el yogurt La leche y el yogurt libre de grasa y baja en grasa proveen energía, proteína, calcio, vitaminas y minerales. La leche o los yogures libres de grasa también son buenas comidas para tratar los niveles bajos de azúcar en la sangre, ya que ellos contienen la misma cantidad de carbohidratos que una porción de fruta o de almidón.
La Proteína. Los alimentos que contienen proteína ayudan a acumular músculo y tejido corporal, además proveen vitaminas y minerales. Debido al aumento en el riesgo de la cardiopatía en las personas con diabetes, la Asociación Americana de la Diabetes recomienda que las personas reduzcan los alimentos con proteína animal. La proteína animal, como lo son las carnes, los productos de leche entera, y los quesos altos en grasa contienen grasa saturada. Otros ejemplos de los alimentos que contienen proteína son las aves, los huevos, pescado, y el Tolú Los aceites y las grasas.
La Asociación Americana de la Diabetes (American Diabetes Association) recomienda que el consumo de las grasas saturadas, para las personas con diabetes, se mantenga en un 10 por ciento de las calorías, ya que las grasas saturadas elevan el colesterol en la sangre y aumentan el riesgo de las cardiopatías. El consumo total de la grasa y el aceite debería basarse en los niveles de colesterol del individuo, en su control del azúcar en la sangre, y su estilo de vida. Algunos ejemplos de grasas y aceites "más saludables" (bajos en grasas saturadas y Colesterol, y con más grasas monosaturadas) incluyen el aceite de oliva, aceitunas, nueces, aceite de canola, y el aguacate.
Alimentos azucarados. La diabetes está asociada con los niveles de la glucosa (azúcar) en la sangre, algunas personas creen que el azúcar debe evitarse en sus dietas. Sin embargo, el azúcar de mesa y otros azúcares en la dieta de una persona no aumentan los niveles de azúcar en su sangre más rápido que los carbohidratos, de acuerdo con la Asociación Americana de la Diabetes. Cuanto azúcar puede consumir una persona con diabetes depende en el tratamiento individual de la diabetes de esa persona y en su plan de alimentación, y de que tan bien sus niveles de azúcar en la sangre y su grasa corporal son controlados. Siempre consulte a su médico para obtener recomendaciones más específicas
La dieta es un componente vital del programa para el control de la diabetes. El grupo de profesionales que sigue su diabetes, van a guiarlo en el desarrollo de un plan de alimentación personalizado, para ayudarlo a obtener niveles apropiados de glucemia, colesterol y triglicéridos (tipos de grasas) en la sangre. Si usted tiene diabetes mellitus no insulinodependiente (tipo 2), el adherirse a su plan alimentario lo ayudará a mantener un peso correcto, y hará un balance entre los alimentos y la insulina que su cuerpo es capaz de producir.
Si usted tiene diabetes insulinodependiente (tipo 1), es muy importante que se adhiera a su plan de alimentación, para asegurar un balance entre la insulina inyectada y el alimento que ingiere. La Dieta de un Paciente Diabético La dieta ideal es una dieta balanceada que se ajuste a sus necesidades, gustos, nivel de actividad física y estilo de vida. Los horarios , tipos, y cantidad de comida serán planeados y ajustados especialmente para usted.
Es conveniente que trate de aprender un poco acerca de principios de nutrición, y será probable que deba hacer algunos ajustes en sus hábitos alimentarios. Cuanto mejor comprenda su dieta y los principios en que se basa, mayor será la flexibilidad que podrá disfrutar. La dietista es la persona indicada para ayudarlo a comenzar el camino hacia una nutrición adecuada y buena salud.
Este profesional puede también ayudarlo a modificar sus recetas favoritas para que se adapten a su plan. Recuerde que las necesidades que usted tiene con respecto a su dieta no son como las de todo el mundo. Por eso es que la ayuda de la dietista es tan importante. Una vez que comprenda sus necesidades nutritivas, usted mismo será capaz de diseñar sus propios menús y de tomar decisiones importantes con respecto a su dieta.
Tratamiento
Tratamiento no farmacológico
Este incluye lo siguiente:
- Educación: es de vital importancia educar al paciente diabético e involucrar al núcleo familiar en esta actividad. Para ello deben usarse mensajes sencillos, acordes con la edad y el nivel escolar del paciente.
- Dieta: no debe ser hipercalórica, pero al mismo tiempo debe evitarse la malnutrición iatrogénica. Debe ser rica en vitaminas y minerales (insistir en la ingesta de agua, calcio, potasio y vitamina B 12), y la distribución calórica será igual que en los adultos jóvenes. En los pacientes obesos, lograr una pérdida de peso del 10 % debe ser considerado positivo y suficiente.
- Ejercicio físico: la actividad física es muy productiva para el paciente diabético, ya que mejora la sensibilidad a la insulina. Se recomienda la caminata en el horario de la mañana durante 1 h y como mínimo 4 veces a la semana, siempre que no existan contraindicaciones para su realización.
La fuerte asociación de la Diabetes Mellitus(DM) con la obesidad, sugiere que los primeros esfuerzos terapéuticos deben encaminarse a tratar de mantener un peso adecuado. Los sujetos con sobrepeso u obesidad, independientemente de que sus valores de glucosa sean normales, deben hacer dieta e incrementar la actividad física, por lo que siempre son beneficiosas las intervenciones a nivel de la comunidad que estén encaminadas a la consecución de dichos objetivos terapéuticos. Ensayos clínicos como el DPP, el DREAM y otros, evidencian que una intervención intensiva sobre el estilo de vida, proporciona la mayor reducción de los factores de riesgo cardiovascular y tiene un favorable perfil de seguridad, carece de efectos indeseables serios, y aporta otros beneficios a la salud.
Tratamiento farmacológico
Debe considerarse su empleo en el paciente cuando con la dieta y el ejercicio físico no se consiga un adecuado control de la DM, tras un período razonable (4-6 semanas) después del diagnóstico.
Antidiabéticos orales
Para su administración es necesario precisar si predomina la elevación de la glucemia posprandial o en ayuna. Si está elevada la primera, se utilizarán de preferencia los inhibidores de la alfaglucosidasa, los secretagogos de acción rápida, o los medicamentos que incrementen la sensibilidad a la insulina. Por el contrario, cuando la glucemia basal está elevada, lo más conveniente es el empleo de los secretagogos clásicos y también de los sensibilizadores de la insulina. De estos medicamentos, los más usados son:
- Sulfonilureas: las sulfonilureas constituyen excelentes fármacos de primera línea para el tratamiento de la DM, cuya acción fundamental es estimular la secreción pancreática de insulina. En los ancianos se deben evitar las de acción prolongada y de gran potencia por el riesgo de hipoglucemia. La mayoría de los autores recomiendan la gliclasida, a la dosis de 80 a 320 mg diarios, así como también la glimeperida (1 a 8 mg/día) que, aunque es de acción larga, produce poca hipoglucemia. La gliquidona (15 a 90 mg/día) y la tolbutamida (500 mg a 2 g/día) también son opciones adecuadas para el tratamiento del paciente con DM, mientras que, por el contrario, la glibenclamida es muy potente, y por tanto, su uso conlleva un alto riesgo de hipoglucemia. Se aconseja comenzar con dosis bajas del medicamento a usar, e ir realizando incrementos progresivos basándose en los controles de glucemia. Se debe tener precaución con este grupo de medicamentos en la insuficiencia renal y hepática.
- Biguanidas: la única biguanida recomendada para su uso es la metformina, a la dosis de 500 mg, a 2 g diarios. Este medicamento no produce hipoglucemia y es el ideal para el paciente obeso no controlado aceptablemente solo con dieta y ejercicio físico. Está contraindicada en presencia de insuficiencia renal, cardíaca y hepática, enfermedades que cursen con hipoxia crónica, alcoholismo, o mala calidad de vida.
- Inhibidores de la alfaglucosidasa: la acarbosa, a la dosis de 50 a 100 mg diarios divididos en 2 ó 3 tomas, se debe administrar de preferencia antes de las principales comidas. Este medicamento puede ser útil para controlar la hiperglucemia posprandial. No produce hipoglucemia, por lo que su uso da alguna seguridad, sin embargo pueden tener efectos adversos, tales como, diarrea y flatulencia, por lo que en ocasiones no es bien aceptado por los pacientes.
- Tiazolidinedionas (TZD): las TZD más usadas son la troglitazona, la pioglitazona y la rosiglitazona, que mejoran la sensibilidad a la insulina, sobre todo, a nivel del músculo sin incrementar el peso corporal, y no producen hipoglucemia. Tienen un efecto beneficioso sobre los lípidos y la tensión arterial, y los estudios a largo plazo evidencian que pueden evitar la disfunción de la célula beta. Se acepta su empleo en el caso de la presencia una disfunción renal, por lo que hasta hace algunos años constituían los antidiabéticos orales de elección en los ancianos; sin embargo, recientemente se ha asociado la falla cardíaca congestiva con el uso de estos medicamentos. En un estudio en el cual se utilizaron TZD en pacientes con disfunción sistólica, no se hallaron diferencias entre las causas de mortalidad, pero sí se elevó la necesidad de hospitalización en el grupo de estudio (4,5 mg/día de rosiglitazona vs. 3,5 mg/día de placebo), empeoró el cuadro clínico cardiovascular, y, aunque este resultado no fue estadísticamente significativo, sería razonable tener precaución. Se precisó, además, que este efecto no depende de la dosis empleada ni del tiempo de exposición al medicamento, y sí del aumento del volumen plasmático, por lo que, considerando que los ancianos tienen una sensibilidad mayor al aumento de volumen, se debe tener precaución con el empleo de las TZD en estos pacientes con enfermedad cardíaca significativa y/o HTA.Los resultados del estudio DREAM, indicaron que la rosiglitazona fue tan efectiva en demorar o prevenir la DM como la modificación del estilo de vida, en los estudios Finlandés y DPP; sin embargo, este es un medicamento caro, y su uso se asocia con un incremento de 7 veces de la frecuencia de aparición de insuficiencia cardíaca congestiva.
La terapia combinada de fármacos orales puede ser una alternativa útil para retrasar la insulinización de algunos pacientes en la medida de lo posible.
- Insulina:
Además de en los casos excepcionales, pero posibles, como son los pacientes con una DM 1, puede ser necesaria en algunos pacientes con DM 2 por diversas circunstancias:
- Contraindicaciones para el uso de hipoglucemiantes orales (insuficiencia renal o hepática grave, trastornos digestivos).
- Presencia de procesos intercurrentes que provocan descompensación de la glucemia, pudiendo ser necesaria la insulinización temporal.
- Fracaso del tratamiento con dieta-ejercicio e hipoglucemiantes orales, por no consecución de los objetivos de control pactados con el paciente.
- Descompensaciones hiperglucémicas agudas.
En ocasiones, la situación personal o familiar del paciente dificulta el tratamiento insulínico, por lo que ante estas condiciones, puede ser de utilidad la combinación de algún hipoglucemiante oral con una sola dosis de insulina intermedia en la noche. Generalmente, la insulina es mal aceptada por el paciente, y hay casos en los que las dificultades, en relación con su administración, son evidentes, por tanto, debemos tratar de implicar a los familiares o los cuidadores habituales del anciano, pues su colaboración no solo es recomendable sino que puede ser esencial.
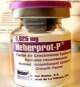
- El heberprot-p:
| ||||
Heberprot-P es un medicamento novedoso y único prescrito para la terapia de la úlcera del pie diabético (UPD) basado en el factor de crecimiento humano recombinante (FCHrec.), mediante infiltración intralesional directamente en el sitio de la herida. La terapia con HEBERPROT-P llena el espacio de una necesidad médica no satisfecha para el tratamiento de las úlceras complejas del pie diabético. Es una formulación inyectable que, administrada a través de infiltración intralesional, constituye un tratamiento adyuvante para acelerar la cicatrización de úlceras profundas, complejas, derivadas de este desorden metabólico, tanto neuropáticas como neuroisquémicas, con índice de presión tobillo/brazo (T/B) entre 0,3-0,8. El HEBERPROT-P ha sido aplicado con éxito en más de 800 pacientes cubanos aquejados de UPD y en este momento se trabaja aceleradamente en la extensión, a través de la Dirección Nacional de Atención Primaria de Salud, y de conjunto con la Dirección Nacional de Postgrado y el Grupo Nacional de pesquisa activa del MINSAP en implementar el uso del HEBERPROT-P® y el manejo integral de la UPD en todos los servicios de atención al paciente diabético en los 498 policlínicos de Cuba.
Tratamiento de la cormobilidad
Por último, es imprescindible tener en cuenta para garantizar una atención integral a estas personas, las otras enfermedades que presentan estos pacientes con mucha frecuencia debido a su edad avanzada, y que están, además, en relación con la DM, tales como, HTA, cardiopatía isquémica, dislipidemia y estado procoagulante, entre otras, e indicar el tratamiento adecuado en cada caso. Finalmente, es necesario tener presente que:
- La DM es una enfermedad frecuente en los ancianos y su prevalencia aumenta con la edad.
- La mayoría de los ancianos tienen una alteración en la secreción de insulina y en la sensibilidad periférica a esta hormona, lo que favorece la aparición de la DM a esta edad.
- Los objetivos terapéuticos dependen de la situación funcional del enfermo.
- La educación, la dieta y el ejercicio físico son pilares básicos en el tratamiento no farmacológico.
- Las sulfonilureas de baja potencia y acción corta son las ideales para evitar las hipoglucemias.
- Las biguanidas, para mejorar la acción insulínica, y los inhibidores de la alfaglucodidasa, para el control de la hiperglucemia posprandial, pueden ser indicadas en el anciano con diabetes.
- Se debe utilizar insulina en circunstancias especiales.
- El tratamiento de la comorbilidad es de gran importancia en el tratamiento integral a estos pacientes.
Ejercicio físico
El ejercicio es otra cosa muy importante en el tratamiento de la diabetes. Primero que todo, es importante porque en la mayoría de casos de diabetes, la persona debe bajar un poco de kilos y el ejercicio es muy importante en este procedimiento. El ejercicio también afecta los niveles de insulina que produce el cuerpo. Prevención de la Diabetes Mellitus.
Complicaciones de la diabetes:
Complicaciones
Independiente del tipo de diabetes mellitus, un mal nivel de azúcar en la sangre conduce a las siguientes enfermedades. Bases son las modificaciones permanentes de las estructuras constructoras de proteínas y el efecto negativo de los procesos de reparación, .ej.: la formación desordenada de nuevos vasos sanguíneos.
- Daño de los pequeños vasos sanguíneos (microangiopatía).
- Daño de los nervios periféricos (polineuropatía).
- Heridas difícilmente curables y la mala irrigación sanguínea de los pies, puede conducir a laceraciones y eventualmente a la amputación de las extremidades inferiores.
- Daño de la retina.
- Daño renal desde la nefropatía incipiente hasta la Insuficiencia renal crónica terminal
- Hígado graso o Hepatitis de Hígado graso.
- Daño de los vasos sanguíneos grandes (macroangiopatía): trastorno de las grandes Arterias.
- Esta enfermedad conduce a infartos, y trastornos de la circulación sanguínea en las piernas. En presencia simultánea de polineuropatía y a pesar de la circulación sanguínea crítica pueden no sentirse dolores: Debido a que el elevado nivel de glucosa ataca el corazón ocasionando daños y enfermedades coronarias: Sus primeras causas son la Diabetes avanzada, Hiperglucemia y el sobrepeso.
- Dermopatía diabética: o Daños a la piel.
- Hipertensión Arterial: Debido a la cardiopatía y problemas coronarios, consta que la hipertensión arterial y la diabetes son enfermedades "Hermanadas"
La retinopatía diabética: es una complicación ocular de la diabetes, causada por el deterioro de los vasos sanguíneos que irrigan la retina del fondo del ojo. El daño de los vasos sanguíneos de la retina puede tener como resultado que estos sufran una fuga de fluido o sangre. Cuando la sangre o líquido que sale de los vasos lesiona o forma tejidos fibrosos en la retina, la imagen enviada al cerebro se hace borrosa.
- Neuropatía diabética: neuropatía o trastorno neuropático a los cuales se asocian diabetes mellitus. Estos estados se piensan para resultar de lesiones microvascular diabética que involucra los vasos sanguíneos menores que suministra los nervios de los vasos. Los estados relativamente comunes que se pueden asociar a neuropatía diabética incluyen: Tercera parálisis del nervio; mononeuropatía; mononeuropatía múltiple; amiotrofia diabética; polineuropatía dolor; neuropatía autonómica; y neuropatía toracoabdominal
- La angiopatía diabética es una enfermedad de los vasos sanguíneos relacionada con el curso crónico de la diabetes mellitus, la principal causa de insuficiencia renal a nivel mundial. La angiopatía diabética se caracteriza por una proliferación del endotelio, acúmulo de glicoproteínas en la capa íntima y espesor de la membrana basal de los capilares y pequeños vasos sanguíneos. Ese espesamiento causa tal reducción de flujo sanguíneo, especialmente a las extremidades del individuo, que aparece la gangrena, que requiere amputación, por lo general de los dedos del pie o el pie mismo. Ocasionalmente se requiere la amputación del miembro entero. La angiopatía diabética es la principal causa de ceguera entre adultos no ancianos en los Estados Unidos. En Cuba, la tasa de angiopatías periféricas en la población diabética alcanza los 19,5 por cada 100 mil habitantes
- Cuando decimos que el Pie Diabético tiene una "base etiopatogénica neuropático" hacemos referencia a que la causa primaria que hace que se llegue a padecer un Pie Diabético está en el daño progresivo que la diabetes produce sobre los nervios, lo que se conoce como "Neuropatía". Los nervios están encargados de informar sobre los diferentes estímulos (nervios sensitivos) y de controlar a los músculos (nervios efectores). En los diabéticos, la afectación de los nervios hace que se pierda la sensibilidad, especialmente la sensibilidad dolorosa y térmica, y que los músculos se atrofien, favoreciendo la aparición de deformidades en el pie, ya que los músculos se insertan en los huesos, los movilizan y dan estabilidad a la estructura ósea.
El hecho de que una persona pierda la sensibilidad en el pie implica que si se produce una herida, un roce excesivo, una hiperpresión de un punto determinado o una exposición excesiva a fuentes de calor o frío no se sientan. El dolor es, no lo olvidemos, un mecanismo defensivo del organismo que nos incita a tomar medidas que nos protejan de factores agresivos. Los diabéticos pueden sufrir heridas y no darse cuenta. Además, la pérdida de control muscular favorece como decimos la aparición de deformidades y éstas pueden al mismo tiempo favorecer roces, cambios en la distribución de los apoyos del pie durante la marcha y en definitiva, predisponer a determinados puntos del pie a agresiones que, de no ser atajadas a tiempo, pueden resultar fatales.
Complicaciones agudas:
Estados hiperosmolares: comprenden dos entidades clínicas definidas: la (CAD) y el (CHNS). Ambos tienen en común –como su nombre lo dice, la elevación patológica de la sérica. Esto es resultado de niveles de glucosa sanguínea por encima de 250 mg/dL, llegando a registrarse, en casos extremos más de 1 000 mg/dL. La elevada osmolaridad sanguínea provoca diuresis osmótica la cual pone en peligro la vida del paciente. La cetoacidosis suele evolucionar rápidamente, se presenta en pacientes con DM tipo 1 y presenta; en cambio el coma hiperosmolar evoluciona en cuestión de días, se presenta en ancianos con DM tipo 2 y no presenta. Tienen en común su gravedad, la presencia de deshidratación severa y alteraciones electrolíticas, el riesgo de coma, convulsiones, falla orgánica múltiple y muerte. Los factores que los desencadenan suelen ser: errores, omisiones o ausencia de tratamiento, infecciones agregadas -urinarias, respiratorias, gastrointestinales-, cambios de actividad física, cirugías, entre otros. Disminución del nivel de glucosa en sangre por debajo de los 50 mg/dL. Puede ser consecuencia de ejercicio físico no habitual o sobreesfuerzo, sobredosis de insulina, cambio en el lugar habitual de inyección, ingesta insuficiente de hidratos de carbono, diarreas o vómitos, etc.
Otras complicaciones
Puede tener complicaciones como: abscesos faríngeos.
Ver además
Referencias
- Medicina Intena III; 4ta Edición.
- Rodríguez A, Polavieja P, Reviriego J, Serrano M. Prevalence of the Metabolic syndrome and consistency in its diagnosis in type 2 diabetic Patients in Spain. Endocrinol Nutr. 2010; 57(2):60–70.