Testículo
Testículo | |
|---|---|
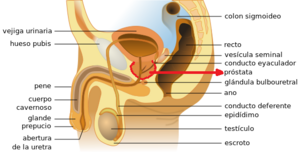
 Localización de los testículos en el aparato reproductor masculino. | |
 Los testículos son dos estructuras que forman parte del aparato reproductor masculino, tienen forma de huevo y están localizados en el escroto. | |
| Latín | Testis |
| Sistema | Sistema reproductor masculino |
| Arteria | Arteria testicular |
| Vena | Vena testicular |
Testículos. Gónadas masculinas, son glándulas mixtas que en su secreción externa producen gametos (células sexuales), coproductoras de los espermatozoides y de las hormonas sexuales (testosterona). Son los órganos glandulares que forman la parte más importante del aparato reproductor masculino. El falocentrismo occidental ha permeado tanto la sociedad moderna, que muchos hombres y mujeres viven angustiados por el funcionamiento o la apariencia del pene y apenas les prestanatención a los testículos.
Estos órganos ovalados alcanzan entre cuatro y ocho centímetros de largo por dos o tres de ancho. Como precisan una temperatura inferior a la del cuerpo están en una bolsa de piel muy elástica y rugosa, el escroto, cuya textura, grosor, vellosidad, coloración y capacidad de respuesta al tacto varían mucho de un hombre a otro y también a lo largo de la vida. Los testículos son de color blanco azulado, a veces rojo cuando están repletos de sangre. Esta coloración se debe a las bolsas que los envuelven. El testículo tiene forma de ovoide aplanado en sentido transversal. Tiene una consistencia dura y algo elástica debido a la capa fibrosa que lo rodea.
Sumario
Ubicación
Los testículos, en número de dos, se hallan en la región perineal tras la base del pene, en el interior de la bolsa escrotal. Están envueltos por un conjunto de cubiertas con forma de bolsa, llamada escroto, que los mantiene de 1.3 grados centígrados por debajo de la temperatura corporal. Esto se debe a que los testículos son productores de espermatozoides, a partir de espermatogonias, las cuales no maduran a la temperatura corporal. El escroto no tiene grasa y sus músculos reaccionan al calor extendiendo o contrayendo la piel. Además, existe un mecanismo de regulación de la temperatura dependiente del sistema arterial (que proporciona calor) y el sistema venoso (frío). Las dos gónadas no ocupan el mismo nivel, ya que en la mayoría de los varones el testículo derecho baja un poco más que el izquierdo. Están suspendidos de su extremo inferior por el cordón espermático y están desprovistos de adherencias en la mayor parte de su superficie exterior, por lo que resultan muy móviles en todos los sentidos, pudiendo contraerse y ascender hacia el anillo inguinal.
Aspecto macroscópico
Estructura
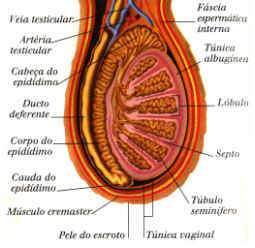
El testículo de tamaño medio mide aproximadamente 4 x 3 x 2,5 cm, tiene una gruesa cubierta, llamada túnica albugínea del testículo que se invagina posteriormente un poco dentro del cuerpo del testículo para formar el cuerpo de Highmore (mediastinuntestis). Este mediastino fibroso envía tabiques hacia adentro separando al testículo de unos 250 lóbulos. El testículo está cubierto por delante y a los lados por la hoja visceral de la membrana serosa o túnica vaginal, la cual se continúa con la hoja parietal que separa al testículo de la pared escrotal. En el polo superior el testículo se encuentra la hidátide o appendix testis, que es un pequeño cuerpo pedunculado o sésil de aspecto semejante a la hidátide del epidídimo.
Forma
El testículo propiamente dicho tiene la forma ovoide, se le consideran 2 caras laterales, dos bordes y dos extremos. Presenta caras laterales: de las dos caras laterales una es externa y la otra interna, ambas son lisas y uniformes; se encuentran recubiertas por la hoja serosa de la vaginal testicular; bordes: en número de dos, anteroinferior y posterosuperior. El borde anteroinferior es convexo, la serosa lo cubre en toda su extensión. El borde posterosuperior corresponde en toda su extensión al Epidídimo y extremos en número de dos, anterior y posterior. El extremo o polo anterior mira hacia arriba y hacia delante; presenta a veces una pequeña prominencia, la hidátide de Morgagni. El extremo posterior o polo posterior mira hacia abajo y hacia atrás, de el parte el ligamento escrotal del testículo.
Epidídimo
Es un cuerpo alargado, adosado al borde posterosuperior del testículo. Mide 5cm de longitud, se le describe: una cabeza, un cuerpo y una cola.
- Cabeza: la cabeza es la parte mas anterior del epidídimo y su porción más voluminosa. Lisa y redondeada, descansa sobre el polo superior del testículo. Está unida al testículo por los conductos seminíferos(conos eferentes) que, desde la glándula suben al epidídimo y se continúan con este.
- Cuerpo: el cuerpo del epidídimo, aplanado de arriba hacia abajo, presenta dos caras(superior e inferior) y dos bordes(externo e interno).
- Cola: descansa sobre el polo inferior del testículo al que se encuentra íntimamente unido.
Constitución anatómica
Desde el punto de vista de su constitución anatómica, el testículo y el epidídimo se componen de dos partes morfológicamente muy distintas. Una cubierta fibrosa o albugínea, la cubierta fibrosa recubre sucesivamente el testículo propiamente dicho (albugínea testicular) y al epidídimo (albugínea epididimaria). La albugínea testicular es una membrana fibrosa que envuelve al testículo en forma continúa, su superficie exterior se encuentra tapizada por la hojilla visceral de la túnica vaginal y su superficie interior corresponde al tejido propio del testículo. En el borde posterosuperior del testículo la albugínea presenta un engrosamiento denominado cuerpo de Highmore en cuyo espesor se encuentran una red de conductillos espermáticos denominados red de Haller. Del vértice de el cuerpo de Highmore o parten una serie de laminillas o tabiques que se dirigen en forma radiada hacia la periferia del testículo y lo dividen en una serie de lobulillos. La albugínea cubre totalmente el epidídimo, pero a este nivel es mas delgada.
El tejido propio ocupa todo el espacio circunscrito por la albugínea, en el tejido propio se encuentran: los conductillos productores de esperma y los conductos secretores de esperma. Los conductos productores de esperma llenan los espacios circunscritos por los tabiques de la albugínea, de este modo forman los lobulillos espermáticos, constituidos por tres o cuatro conductillos seminíferos, formando una rede o por extremidades libres y se dirigen al cuerpo de Highmore anastomosándose sobre si mismo. Se anastomosan entre si al llegar al lóbulo se unen para formar los conductos rectos.
Histología
Cada lóbulo contiene de uno a cuatro suminíferos marcadamente flexuosos, que miden aproximadamente 60 cm de longitud cada uno. Estos tubos convergen hacia el cuerpo de Highmore en donde establecen conexión con los conos eferentes que desembocan en el epidídimo. El túbulo seminífero tiene una menbrana basal que contiene tejido conjuntivo y elástico. Ella da sostén a la célula seminíferas que son de dos tipos:
- Célula de sertoli (o de sostén).
- Célula espermatógenas.
El estroma entre los túbulos seminíferos contiene tejido conjuntivo en el que están incluidas las células intersticiales de Leidig.
Inervación
La innervación proviene del Sistema Nervioso Autónomo y se produce a través de varios plexos:
- Plexo espermático: se origina en el plexo periaórtico y sigue la arteria espermática hasta su terminación.
- Plexo deferencial: originado en el ganglio hipogástico cuyas ramas siguen al conducto deferente desde la vesícula seminal hasta la cola del epidídimo.
Irrigación sanguínea
La irrigación de los testículos se halla estrechamente asociada a la de los riñones, debido al origen embrionario común de los dos órganos .
Arterial
Las arterias de los testículos (espermáticas internas) se originan de la aorta inmediatamente por debajo de las arterias renales, y recoren los cordones espermáticos hasta los testículos, en donde se anastomosan con las arterias deferenciales que provienen de ramas de las arteria hipogástricas.
Venosa
La sangre del testículo regresa por el plexo pampiniforme del cordón espermático. A nivel del anillo inguinal interno, el plexo pampiniforme da origen a la vena espermática. La vena espermática derecha penetra a la vena cava inmediatamente por debajo de la vena renal derecha; la vena espermática izquierda va a desembocar a la vena renal izquierda.
Linfática
Los vasos linfáticos del testículo pasan a los gánglios linfáticos lumbares, que a su vez hacen conexión con los gánglios mediastinales.
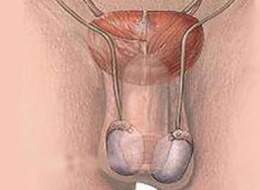
Región escrotal
Comprende el conjunto de los planos que envuelven a los dos testículos y sus vías excretoras. Se sitúa por delante de el periné, por debajo de la región pubiana y por detrás del pene. Las envolturas de el testículo forman un saco alargado verticalmente, que recibe el nombre de bolsas escrotales.
Planos
De la superficie a la profundidad encontramos en la región escrotal seis planos:
- Piel o escroto: delgada y semitransparente, cubierta de pelos.
- Dartos: es una delgada lamina de color rojizo, íntimamente adherida al escroto, se compone esencialmente de fibras musculares lisas. Por delante se prolonga constituyendo el dartos peneano y por detrás constituye el dartos perineal.
- Túnica serosa o fascia de Cooper: es considerada como fibras provenientes de la aponeurosis del músculo oblicuo mayor de el abdomen, estas fibras son arrastradas por los testículos durante su descenso desde el abdomen hasta las bolsas escrotales.
- Túnica muscular: la túnica muscular o ertroides, esta formada por expansiones del músculo cremaster el cual acompaña al cordón espermático en toda su extensión. Sus fibras provienen de fibras musculares de los músculos anchos del abdomen que son arrastrados durante el descenso testicular.
- Túnica fibrosa: tiene la forma de un saco que envuelve al testículo y al cordón espermático, corresponde a la fascia transversalis procedente del abdomen.
- Túnica vaginal: es una membrana serosa dentro de la cual se invaginan el testículo y el epidídimo. Como toda serosa presenta dos hojas: parietal y visceral. Es continuación del peritoneo de la cavidad abdominopelviana que es arrastrado por los testículos durante su descenso.
Vías y conductos espermáticos
Conductos secretores de esperma
Se hallan representados en cada lóbulo por un tubo recto que recubre los canalículos seminíferos; anastomosándose ampliamente con el cuerpo de Highmore, los tubos rectos constituyen la red de Haller; de allí parten de 10 a 15 conductos eferentes que penetran en el epidídimo y se vuelcan en el conducto epididimario, fino conducto enrollado sobre si mismo en 5 cm y que se continúa directamente en el conducto deferente.
La esperma elaborada por los testículos atraviesa sucesivamente los conductos rectos, los conos eferentes y el conducto epididimario; los cuales constituyen el primer segmento de las vías espermáticas. Al salir del conducto del epidídimo, la esperma corre por el conducto deferente, se almacena en las vesículas seminales para dirigirse durante la eyaculación a la uretra a través de los conductos eyaculadores.
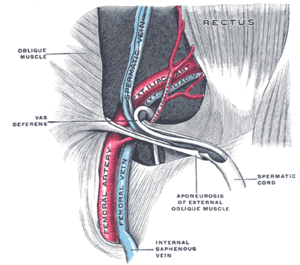
Conducto deferente
El conducto deferente es un cordón blanco de consistencia firme, continua la cola del epidídimo y se extiende oblicuamente hacia arriba y adelante, hasta la parte media del epidídimo, luego se hace vertical para formar parte del cordón espermático, atraviesa el conducto inguinal y penetra en lacavidad abdominal descendiendo hasta la excavación pélvica donde alcanza la base de la próstata para terminar uniéndose a la vesícula seminal correspondiente y dar origen al conducto eyaculador.
Vesículas seminales
Las vesículas seminales constituyen reservorios músculomembranosos en los cuales se acumula la esperma entre las eyaculaciones. Situadas en el espesor de la aponeurosis de Denonvilliers, presentan una forma elongada y piriforme de superficie irregular. Se le describe un extremo superexterno o fondo y un extremo inferointerior o cuello que se une al conducto deferente correspondiente, dando origen a los conductos eyaculadores que penetran en la próstata para ir a desembocar en la uretra prostática a nivel del verum montanum. Tiene una dirección oblicua hacia abajo, hacia delante y hacia adentro. Están situadas por detrás y por debajo de la vejiga y por encima de la próstata.
Conducto eyaculador
Los conductos eyaculadores en número de dos, resultan de la unión en ángulo agudo de la ampolla del conducto deferente y la vesícula seminal. Su función consiste en conducir a la uretra la esperma acumulada en las vesículas seminales. Su calibre mide, hacia atrás, 1,5 milímetros, luego disminuye gradualmente a medida que se aproxima a la uretra, de modo que, en el extremo terminal del conducto, no tiene mas que 0,5 milímetros de diámetro. Los dos conductos eyaculadores poco después de su origen penetran en la próstata y van a abrirse en la parte anterior del veru montanum, a la izquierda y a la derecha del utrículo prostático.
Próstata
Artículo principal: Próstata.
La próstata es una glándula impar y media, la próstata engloba la encrucijada de las vías urinarias y de las vías genitales. Se le describe una forma de castaña y constituye un pequeño cono aplanado de vértice inferior y con su eje mayor muy oblicuo hacia abajo y hacia delante. Se encuentra en la porción inicial de la uretra masculina, secreta un líquido que en el acto de la eyaculación se mezcla con el contenido de las vesículas seminales. Esta atravesada por la primera porción de la uretra de la cual recibe a los conductos eyaculadores. Profundamente situada en la excavación pelviana, debajo de la vejiga, encima de la aponeurosis perineal media, detrás de la sínfisis púbica y delante de la ampolla rectal.
Funciones
El andrólogo español José Luis Arrondosugiere prestar mucha atención al proceso evolutivo de los genitales externos, para atajar a tiempo cualquier malformación o deficienciafuncional del sistema. El propósito de las gónadas masculinas es generar testosterona y espermatozoides, procesos que despierta con la pubertad, aumentan hacia la madurez y disminuyenprogresivamente a partir de los 60 años, pero nunca desaparecen, a menos que la ingestión de ciertas sustancias o una enfermedad metabólica afecten el Sistema endocrino.
La testosterona es una hormona muy importante para el deseo sexual. Su cantidad es diez veces mayor en los hombres que en las mujeres; se fabrica en un ciclo con varios picos diarios y su debut (alrededor de los 12 años) desata las transformaciones esperadas por todo adolescente: maduración del aparato genital, cambios en el timbre de la voz, crecimiento muscular y de los vellos corporales, también es responsable del acné puberal. Los espermatozoides, por su parte, son las células reproductoras masculinas. Diariamente se fabrican unos 90 millones en cada testículo, que luego maduran y se acumulan en el epidídimo durante cuatro semanas. En una eyaculación promedio normal se expulsan entre dos y cuatro centímetros cúbicos de semen: el 55 por ciento viene de las vesículas seminales, un 30 por ciento es aportado por la próstata, cerca del cinco por ciento lo generan glándulas del conducto uretral y menos del diez por ciento procede de los testículos, pero ahí van entre 40 y 400 millones de espermatozoides.
El testículo comienza a ser hormonalmente activo a partir de la octava semana de gestación. Las células de Sertoli, producen una sustancia inhibidora de los conductos de Müller cuando está bajo acción de la hormona FSH (hormona estimulante del folículo). Dicha sustancia inhibidora es capaz de inducir la regresión de los conductos citados anteriormente, tiene acción en la fase abdominal del descenso del testículo masculino yademás produce un incremento del número de receptores androgénicos en la superficie de las células de Leydig. El completo desarrollo de los genitales externos se produce entre la semana 10 y 15 de la gestación. Dicho desarrollo es dependiente de la acción enzimática de la alfa-reductasa, capaz de producir dihidrotestosterona a partir de testosterona. Dicho producto enzimático se une a los receptores androgénicos dentro de los órganos sexuales.
Cuidados
Aunque algunos no lo crean estético, lo normal es que ambos testículos se sitúen a diferentes niveles en la bolsa para evitarles choques frecuentes. Más que su apariencia, loque importa es el cuidado que reciben en el trato cotidiano, pues son muy sensibles a golpes, ropa inadecuada, cambios de temperatura, infecciones y hábitos tóxicos. En el lenguaje médico la partícula orqui se destina a patologías relacionadas con esta glándula: la inflamación testicular se nombra orquitis y la ausencia de un testículo se conoce como monorquia; si faltan los dos es anorquia y si están atrapados en el abdomen se habla de criptorquidea.
El cordón espermático (nervios, venas, arterias y músculos) tiene tanta movilidad que puede replegarse o distenderse en segundos, pero también suele torcerse,provocando fuertes dolores. Si esas venas se alteran, ocasionan varicocele. A la acumulación de líquido entre las capas que protegen al testículo se le llama hidrocele.
Si no hay producción espermática o esta no llega a la uretra por deficiencias en el conducto seminal se habla de azoospermia. Esta condición inhibe la fertilidadmasculina, pero no puede determinarse a simple vista: es necesario someterse a un estudio clínico muy específico para delimitar sus causas y ver si se puede revertir con medicamentos o tratamientos quirúrgicos.
Dato curioso
En la Roma antigua, los testigos y acusados en un juicio debían sostener sus testículos con la mano derecha a modo de juramento. De ahí la semejanza etimológica de los vocablos testículo y testificar. La idea era tocarse los genitales en vez de la cabeza y el corazón como acostumbraban otras sociedades porque en caso de ofrecer testimonio falso los interpelados perdían ese órgano relacionado con la virilidad y símbolo de posición privilegiada sobre el sexo femenino. De hecho, para las mujeres era imposible entrar a un juzgado, presenciar un proceso o testificar.
Enlaces externos
Fuentes
- Urología General, Dr Donald R Smith.
- Arrondo, José Luis. Historia íntima del Pene. España.
- Sistema o aparato reproductor masculino (en línea). Consultado: 21 de abril de 2011. Disponible en: www.jaja.cl
- Lesiones quísticas testiculares en la infancia (en línea). Consultado: 12 de julio de 2012. Disponible en: scielo.isciii.es
- Testículo no palpable, Características y tratamiento (en línea). Consultado: 12 de julio de 2012. Disponible en: www.scielo.cl
- Testículo no descendido (en línea). Consultado: 12 de julio de 2012. Disponible en: www.scielo.cl